1) Понятие реанимации.
2) Задачи реанимации.
3) Техника проведения искусственной вентиляции легких.
4) Техника наружного массажа сердца.
Реанимация- это комплекс лечебных мероприятий, направленных на восстановление сердечной деятельности, дыхания и жизнедеятельности организма , находящегося в терминальном состоянии.
При терминальном состоянии, независимо от его причины, в организме происходят патологические изменения, затрагивающие практически все органы и системы (мозг, сердце, дыхательная система, обмен веществ и т. д ) и возникающие в тканях в различный период времени. Учитывая, что органы и ткани продолжают жить некоторое время даже после полной остановки сердца и дыхания, при своевременной реанимации удается добиться эффекта оживления больного.
обеспечение свободной проходимости дыхательных путей;
наличие сердцебиения – определяют выслушиванием сердечных тонов над областью сердца;
наличие пульса на артериях: лучевой, сонной, бедренной.
наличие дыхания: определяют по движению грудной клетки, передней брюшной стенки, поднеся к носу и рту пушинку ваты, нитку, зеркало (запотеет) по движению потока воздуха.
наличие реакции зрачков на свет (сужение зрачка на пучок света – положительная реакция. Днем глаз закрыть ладонью = > при отведении => изменение зрачка).
Этапы сердечно-легочной реанимации:
1.Обеспечить проходимости дыхательных путей:
— освободить полость рта и глотки от инородных масс (кровь, слизь, рвотные массы, зубные протезы, жвачка) рукой обернутой салфеткой, платком, предварительно повернув голову спасаемого набок.
— после этого выполнить тройной прием Сафара:
1) Максимально запрокинуть голову для выпрямления дыхательных путей;
2) Выдвинуть вперед нижнюю челюсть для профилактики западания языка;
3) Слегка приоткрыть рот.
У маленьких детей вдувают воздух одновременно в рот и нос осторожно, чтобы не разорвать легочную ткань.
3. Непрямой массаж сердца:
делают одновременно с ИВЛ. Больной должен лежать на твёрдой поверхности ( пол, доска).
Спасающий кладёт ладонь на нижний отдел грудины, вторую – поверх неё и толчкообразно надавливает на грудину всей тяжестью своего тела частотой 60 раз в 1 минуту.
Е
сли спасатель один после двух вдуваний воздуха нужно сделать 10 – 12 надавливаний на грудину.
Если оказывают помощь двое => один делает ИВЛ, второй массаж сердца. После каждых 4-6 надавливаний на грудину делать один вдох. Реанимацию проводят до восстановления дыхания и сердцебиения. При появлении признаков биологической смерти реанимация прекращается.
Техника проведения искусственной вентиляции легких.
Искусственная вентиляция легких при помощи ручных респираторов.
Необходимо обеспечить проходимость дыхательных путей. На нос и рот больного плотно накладывается маска. Сжимая мешок, производят вдох, выдох осуществляется через клапан мешка, при этом продолжительность выдоха в 2 раза больше, чем продолжительность вдоха.
Ни в коем случае нельзя начинать искусственное дыхание, не освободив дыхательные пути ( рот и глотку) от инородных тел или пищевых масс.
Техника наружного массажа сердца.
Контрольные вопросы для закрепления:
Назовите основные задачи реанимации?
Расскажите последовательность провидения искусственной вентиляции легких
План
1. Общие понятия.
2. Методика проведения искусственной вентиляции легких.
3. Методика проведения непрямого массажа сердца.
1. Общие понятия
Остановка работы сердца и дыхания не сопровождается мгновенным прекращением процессов жизнедеятельности организма человека, некоторое время в нем еще сохраняются условия для восстановления жизненных функций.
Клиническая смерть – обратимый этап умирания, длящийся несколько минут после прекращения кровообращения и дыхания. Обратимость ее в основном зависит от степени изменений клеток головного мозга, вызванных кислородным голоданием (гипоксией).
Предагональный период – этап умирания, для которого характерно угнетение сознания, постепенное снижение артериального давления, учащение сердечных сокращений, сменяющееся их урежением, поверхностное дыхание, бледность кожных покровов.
Агональный период (агония) – конечный момент жизни, период, предшествующий клинической смерти, во время которого возможно увеличение артериального давления, температуры тела и частоты сердечных сокращений. Исчезают рефлексы глаз, дыхание становится прерывистым. Агония очень короткая и заканчивается полным угнетением всех функций организма.
Переход от предагонального состояния к агонии называется терминальной паузой(длится от 5 секунд до 4 минут), при которой быстро угасают рефлексы и дыхание. Началом клинической смерти считают последний вдох и последнее сердечное сокращение. В этот момент зрачки расширены, кожные покровы бледные, холодные, рефлексы отсутствуют.
Прекращение дыхания и остановка работы сердца – клиническое состояние организма, при котором еще возможно восстановление жизнедеятельности за счет интенсивных реанимационных мероприятий.Для этой цели практически в любых ситуациях применяются искусственная вентиляция легких и непрямой массаж сердца. Именно поэтому очень важно научиться правильно и грамотно выполнять искусственную вентиляцию легких и непрямой массаж сердца.
В основе искусственной вентиляции легких лежит вдувание воздуха в дыхательные пути пострадавшего. Проводится в тех случаях, когда пострадавший не дышит или дышит очень плохо (редко, судорожно, как бы с всхлипыванием), а также когда дыхание пострадавшего постепенно ухудшается независимо от того, чем это вызвано: поражением электрическим током, отравлением или тем, что человек тонул и т.д.
Главная задача искусственной вентиляции – восстановление и обеспечение нормальной проходимости дыхательных путей. Наиболее частая причина ее нарушения – западение корня языка вследствие расслабления жевательных мышц. Обеспечение проходимости воздухоносных путей достигается максимальным запрокидыванием головы пострадавшего и одновременным подтягиванием и прижатием нижней челюсти к верхней.
Чтобы провести искусственную вентиляцию действуют следующим образом:
1. Пострадавшего уложить на спину.
2. Освободить шею, грудную клетку и область живота от стесняющих элементов одежды (расстегивают воротник, расслабляют галстук, поясной ремень).
3. Быстро осматривают ротовую полость и при наличии инородных тел, удаляют их (Рис.36).
4. Голову пострадавшего максимально запрокидывают, подкладывая одну руку под шею и надавливая другой на лоб (Рис. 37). В результате корень языка смещается от задней стенки гортани и проходимость дыхательных путей восстанавливается. При таком положении головы рот обычно открывается. Под лопатки кладут валик из свернутой одежды.

5. Спасатель делает глубокий вдох, и затем, плотно прижав рот ко рту пострадавшего, производит в него выдох через марлю, платок или салфетку, при этом нос пострадавшего нужно закрыть щекой или пальцами руки, находящейся на лбу. (Рис.38).
Рис.38. 
Сразу же после завершения вдыхания воздуха и расширения грудной клетки пострадавшего спасатель высвобождает рот и нос больного.
Если после вдувания воздуха грудная клетка не расправляется, необходимо выдвинуть нижнюю челюсть пострадавшего вперед, так, чтобы нижние зубы стояли впереди верхних. (Рис. 39).
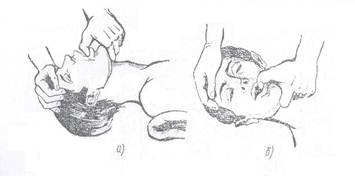
6. Увидев, что грудная клетка больного опускается при выдохе, спасатель снова делает глубокий вдох и осуществляет следующее вдыхание воздуха. Циклы вдыхания воздуха повторяются 12-18 раз в минуту.
7. После каждого вдувания рот и нос пострадавшего надо освобождать для свободного (пассивного) выдоха воздуха из легких. Для того, чтобы выдох был более глубоким, нужно несильным зажатием руки на грудную клетку помочь воздуху выйти из легких пострадавшего.
8. При появлении первых слабых вдохов следует приурочить проведение искусственного вдоха к началу самостоятельного вдоха пострадавшего.
9. Искусственное дыхание проводится до восстановления собственного глубокого и ритмичного дыхания.

В случае реанимационных мероприятий у маленьких детей спасатель охватывает губами рот и нос ребенка и вдыхает воздух в эти дыхательные пути одновременно (Рис.41.).Чем младше ребенок, тем меньше ему нужно воздуха для вдоха и тем чаще следует производить вдувание по сравнению со взрослым человеком (до 15-18 раз в минуту). Поэтому вдувание должно быть неполным и менее резким, чтобы не повредить дыхательных путей пострадавшего.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Искусственная вентиляция лёгких – обеспечивает газообмен между окружающим воздухом (или специально подобранной смесью газов) и альвеолами легких.
Респиратор обычно присоединяют к дыхательным путям больного через интубационную трубку (см. Интубация) или трахеостомическую канюлю. Чаще аппаратную ИВЛ проводят в нормочастотном режиме –12–20 циклов в 1 мин. В практику входит также ИВЛ в высокочастотном режиме (более 60 циклов в 1 мин), при котором значительно уменьшается дыхательный объем (до 150 мл и менее), снижаются положительное давление в легких в конце вдоха и внутригрудное давление, менее затруднен приток крови к сердцу. Кроме того, при ИВЛ в высокочастотном режиме облегчается привыкание (адаптация) больного к респиратору.
Существуют три способа высокочастотной ИВЛ (объемная, осцилляционная и струйная). Объемную проводят обычно с частотой дыхания 80–100 в 1 мин, осцилляционную – 600–3600 в 1 мин, обеспечивая вибрацию непрерывного или прерывистого (в нормочастотном режиме) газового потока. Наибольшее распространение получила струйная высокочастотная ИВЛ с частотой дыхания 100–300 в 1 мин, при которой в дыхательные пути через иглу или катетер диаметром 1–2 мм вдувается струя кислорода или газовой смеси под давлением 2–4 атм. Струйную ИВЛ можно проводить через интубационную трубку или трахеостому (при этом происходит инжекция – подсасывание атмосферного воздуха в дыхательные пути) и через катетер, введенный в трахею через носовой ход или чрескожно (пункционно). Последнее особенно важно в тех случаях, когда нет условий для осуществления интубации трахеи или у медперсонала нет навыка проведения этой процедуры.
Искусственную вентиляцию легких можно проводить в автоматическом режиме, когда самостоятельное дыхание больного полностью подавлено фармакологическими препаратами или специально подобранными параметрами вентиляции легких. Возможно также проведение вспомогательной ИВЛ, при которой самостоятельное дыхание больного сохраняется. Подача газа осуществляется после слабой попытки больного произвести вдох (триггерный режим вспомогательной ИВЛ), либо больной приспосабливается к индивидуально подобранному режиму работы аппарата.
Существует также режим периодической принудительной вентиляции легких (ППВЛ), обычно используемый в процессе постепенного перехода от ИВЛ к самостоятельному дыханию. При этом больной дышит самостоятельно, но в дыхательные пути подается непрерывный поток подогретой и увлажненной газовой смеси, создающей искоторое положительное давление в легких на протяжении всего дыхательного цикла. На этом фоне с заданной периодичностью (обычно от 10 до 1 раза в 1 мин) респиратор производит искусственный вдох, совпадающий (синхронизированная ППВЛ) или не совпадающий (несинхронизированная ЛЛВЛ) с очередным самостоятельным вдохом больного. Постепенное урежение искусственных вдохов позволяет подготовить пациента к самостоятельному дыханию.
Широкое распространение получил режим ИВЛ с положительным давлением в конце выдоха (ПДКВ) от 5 до 15 см вод. ст. и более (по специальным показаниям!), при котором внутрилегочное давление в течение всего дыхательного цикла остается положительным по отношению к атмосферному. Этот режим способствует наилучшему распределению воздуха в легких, уменьшению шунтирования крови в них и снижению альвеолярно-артериальной разницы по кислороду. При искусственной вентиляции легких с ПДКВ расправляются ателектазы, устраняется или уменьшается отек легких, что способствует улучшению оксигенации артериальной крови при одном и том же содержании кислорода во вдыхаемом воздухе. Однако при ИВЛ с положительным давлением в конце вдоха существенно повышается внутригрудное давление, что может приводить к затруднению притока крови к сердцу.
Не потерял своего значения относительно редко используемый метод ИВЛ – электростимуляция диафрагмы. Периодически раздражая либо диафрагмальные нервы, либо непосредственно диафрагму через наружные или игольчатые электроды, удается добиться ритмичного ее сокращения, что обеспечивает вдох. К электростимуляции диафрагмы чаще прибегают как к методу вспомогательной ИВЛ в послеоперационном периоде, а также при подготовке больных к оперативным вмешательствам.
При современном анестезиологическом пособии (см. Анестезия общая) ИВЛ осуществляют в первую очередь в связи с необходимостью обеспечения мышечной релаксации курареподобными препаратами. На фоне ИВЛ возможно применение ряда анальгетиков в достаточных для полноценной анестезии дозах, введение которых в условиях самостоятельного дыхания сопровождалось бы артериальной гипоксемией. Поддерживая хорошую оксигенацию крови, ИВЛ помогает организму справиться с операционной травмой. При ряде оперативных вмешательств на органах грудной клетки (легких, пищеводе) используют раздельную интубацию бронхов, что позволяет во время операции выключать одно легкое из вентиляции для облегчения работы хирурга.
Такая интубация также предупреждает затекание в здоровое легкое содержимого из оперируемого. При оперативных вмешательствах на гортани и дыхательных путях с успехом используют чрескатетерную струйную высокочастотную ИВЛ, облегчающую осмотр операционного поля и позволяющую поддерживать адекватный газообмен при вскрытой трахее и бронхах. Учитывая, что в условиях общей анестезии и мышечной релаксации больной не может реагировать на гипоксию и гиповентиляцию, особое значение приобретает контроль за содержанием газов крови, в частности постоянный мониторинг показателей парциального давления кислорода (рO2) и парциального давления двуокиси углерода (рСО2) чрескожным путем с помощью специальных датчиков. При проведении общей анестезии у истощенных, ослабленных больных, особенно при наличии дыхательной недостаточности до операции, при выраженной гиповолемии, развитии в процессе общей анестезии каких-либо осложнений, способствующих возникновению гипоксии (снижение АД, остановка сердца и др.), показано продолжение ИВЛ в течение нескольких часов после окончания оперативного вмешательства. В случае клинической смерти или агонии ИВЛ является обязательным компонентом реанимационного пособия. Прекращать ее можно только после полного восстановления сознания и полноценного самостоятельного дыхания.
В комплексе интенсивной терапии ИВЛ является наиболее мощным средством борьбы с острой дыхательной недостаточностью. Обычно ее проводят через трубку, которую вводят в трахею через нижний носовой ход или трахеостому. Особое значение приобретает тщательный уход за дыхательными путями, их полноценное дренирование. При отеке легких, пневмонии, дистресс-синдроме респираторном взрослых показана искусственная вентиляция легких с ПДКВ иногда до 15 см вод. ст. и более. Если гипоксемия сохраняется даже при высоком ПДКВ, показано сочетанное применение традиционной и струйной высокочастотной ИВЛ.
Вспомогательную ИВЛ применяют сеансами до 30–40 мин при лечении больных с хронической дыхательной недостаточностью. Ее можно использовать в амбулаторно-поликлинических и даже домашних условиях после соответствующей тренировки больного.
ИВЛ используют у больных, находящихся в коматозном состоянии (травма, операция на головном мозге), а также при периферическом поражении дыхательных мышц (полирадикулоневрит, травма спинного мозга, боковой амиотрофический склероз). В последнем случае ИВЛ приходится проводить очень длительно – месяцы и даже годы, что требует особенно тщательного ухода за больным. Широко используют ИВЛ и при лечении больных с травмой грудной клетки, послеродовой эклампсией, различными отравлениями, нарушениями мозгового кровообращения, столбняком, ботулизмом.
При проведении экстренной ИВЛ простыми методами достаточно наблюдения за цветом кожи и движениями грудной клетки больного. Стенка грудной клетки должна подниматься при каждом вдохе и опадать при каждом выдохе. Если вместо этого поднимается эпигастральная область, значит вдуваемый воздух поступает не в дыхательные пути, а в пищевод и желудок. Причиной чаще всего бывает неправильное положение головы больного.
При проведении длительной аппаратной ИВЛ о ее адекватности судят по ряду признаков. Если самостоятельное дыхание больного не подавлено фармакологически, одним из основных признаков является хорошая адаптация больного к респиратору. При ясном сознании у пациента не должно быть ощущения нехватки воздуха, дискомфорта. Дыхательные шумы в легких должны быть одинаковыми с обеих сторон, кожа имеет обычную окраску, сухая. Признаками неадекватности ИВЛ являются нарастающая тахикардия, тенденция к артериальной гипертензии, а при использовании искусственной вентиляции с ПДКВ – к гипотензии, что является признаком снижения притока крови к сердцу. Исключительно важен контроль за рО2, рСО2 и кислотно-основным состоянием крови, рО2 в процессе ИВЛ следует поддерживать не ниже 80 мм рт. ст. При тяжелых нарушениях гемодинамики (массивная кровопотеря, травматический или кардиогенный шок) желательно повышение рО2 до 150 мм рт. ст. и выше. рСО2 следует поддерживать, изменяя минутный объем и частоту дыхания, на максимальном уровне, при котором наступает полная адаптация больного к респиратору (обычно 32–36 мм рт. ст.). В процессе длительной ИВЛ не должны наступать метаболический ацидоз или метаболический алкалоз. Первый чаще всего свидетельствует о нарушениях периферического кровообращения и микроциркуляции, второй – о гипокалиемии и клеточной гипогидратации.
При длительной ИВЛ часто возникают трахеобронхиты, пневмония; опасным осложнением является пневмоторакс, т. к. в условиях ИВЛ воздух быстро скапливается в плевральной полости, сдавливая легкое, а затем и смещая средостение. Во время ИВЛ возможно соскальзывание интубационой трубки в один из бронхов (чаще в правый). Нередко это случается при транспортировании и перемещении больного.
В процессе ИВЛ в раздувной манжетке интубационной трубки может образоваться выпячивание, которое прикрывает отверстие трубки и препятствует проведению ИВЛ. У детей, особенно раннего возраста, легко возникают ларингиты, отек гортани и другие осложнения, связанные с интубацией. Поэтому им рекомендуется проводить интубацию трахеи трубкой без раздувной манжеты.
Дыхательный объем и частоту дыхания избирают соответственно возрасту и массе тела. У новорожденных устанавливают частоту дыхания 30–40 и более в 1 мин. При асфиксии новорожденных, аспирации мекония и нарушениях дыхания, вызванных детским церебральным параличом, наряду с традиционными простыми и аппаратными методами ИВЛ с успехом используют осцилляционную высокочастотную ИВЛ с частотой 600 и более в 1 мин.
В военно-полевых условиях, а также при оказании помощи пострадавшим при катастрофах мирного времени (пожары, землетрясения, аварии в шахтах, железнодорожные катастрофы, авиакатастрофы) проведение ИВЛ может быть затруднено наличием в атмосфере различного рода вредных примесей (токсических газов и продуктов горения, радиоактивных веществ, биологических агентов и др.). Оказывающий помощь, находясь в противогазе, кислородной маске или защитном костюме, не может прибегнуть к ИВЛ по способу изо рта в рот или изо рта в нос. Даже после вынесения пострадавшего из зоны поражения использовать эти способы опасно, т. к. токсические или биологические агенты могут уже находиться в его легких и попасть в дыхательные пути спасателя. Поэтому особое значение приобретают ручные аппараты для ИВЛ – саморасправляющиеся мешки и меха. Все они, так же как и автоматические респираторы, должны быть снабжены специальными фильтрами-дезактиваторами для предупреждения попадания в дыхательные пути больного вредных примесей. Исключение составляют препараты для струйной высокочастотной ИВЛ, если они имеют автономный источник сжатого газа и используются чрескатетерным путем (без инжекции окружающего воздуха).
Абсолютных противопоказаний к ИВЛ нет; существуют лишь противопоказания к применению различных методов и режимов ИВЛ, когда предпочтительнее использовать другие. Например, при затруднении венозного возврата противопоказаны режимы ИВЛ, еще более нарушающие его, при травме легкого могут быть противопоказаны методы ИВЛ по принципу вдувания с перемежающимся высоким положительным давлением вдоха и т.п. Так же противопоказанием является наличие инородных тел (мелких или жидких) в верхних отделах трахеи или бронхов.
ИВЛ – одно из наиболее эффективных и изученных средств интенсивной терапии и реанимации. Но несмотря на высокую эффективность ИВЛ как самостоятельная мера малоперспективна Сложный комплекс респираторной и прочей вспомогательной и основной терапии создает фон, на котором максимально проявляются достоинства ИВЛ и сводятся к минимуму ее недостатки и осложнения.
Литература
1. Зильбер А.П., Искусственная вентиляция легких при острой дыхательной недостаточности – М., Медицина, 1987
2. Гологорский В.А. Дыхательная недостаточность – М., 1984
3. Неговский В.А. Основы реаниматологии, – М., Медицина, 1975
