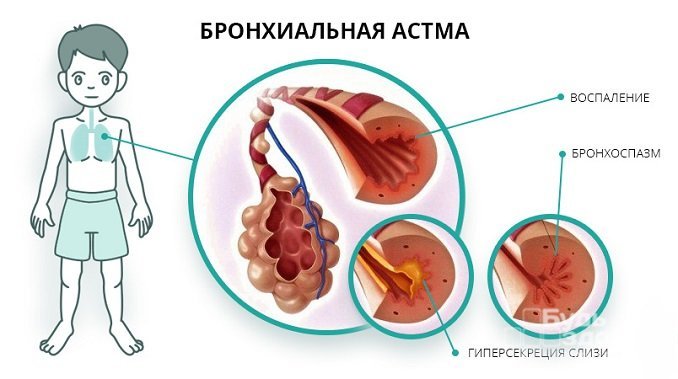
Бронхиальная астма – это хроническое заболевание, характеризующееся аллергическим воспалением и повышенной чувствительностью бронхов к веществам, проникающим в организм извне.
В большинстве случаев заболевание проявляется в детском возрасте. Это связанно с тем, что строение бронхиального дерева у детей имеет свои особенности. Практически в 50% случаев болезнь диагностируется к двум годам. У 80% детей признаки бронхиальной астмы выявляются в школьном возрасте. У мальчиков болезнь наблюдается в два раза чаще, чем у девочек.
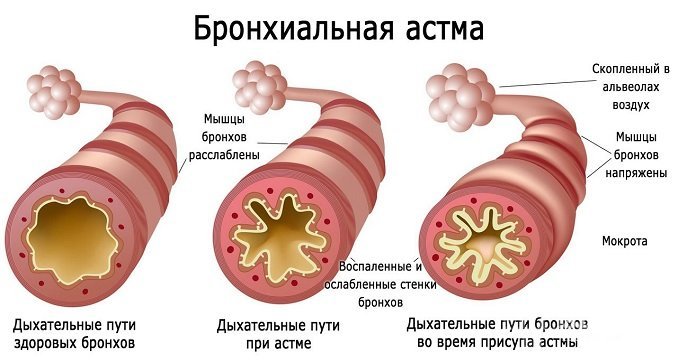
Под воздействием раздражителя дыхательные пути сужаются, что становится причиной выработки большого количества слизи. Это, в свою очередь, приводит к нарушениям нормального тока воздуха при дыхании.
Виды бронхиальной астмы у детей
Классифицируют бронхиальную астму у детей по нескольким признакам.
В зависимости от причин заболевания:
- Эндогенная – связана с психоэмоциональными или физическими нагрузками, инфекцией.
- Экзогенная – связана с попаданием в организм аллергенов.
- Атопическая – связана с наследственной предрасположенностью к аллергии.
- Смешанного генеза – спровоцировать приступ могут любые из вышеперечисленных факторов.
В зависимости от тяжести заболевания:
- Легкая форма. Короткие приступы астмы возникают менее чем один раз в неделю, при этом в ночное время они отсутствуют или появляются очень редко (не более двух раз в месяц).
- Среднетяжелая форма. Симптомы заболевания возникают чаще, чем раз в неделю, но реже одного раза в сутки. Ночные приступы возникают не менее чем дважды в месяц. При обострениях заболевания у ребенка нарушается сон и угнетается физическая активность.
- Тяжелая форма. Приступы возникают практически один раз в сутки, при этом ночные приступы повторяются не чаще одного раза в неделю. У ребенка нарушается физическая активность и сон.
- Тяжелая персистирующая форма. Приступы бронхиальной астмы случаются ежедневно в дневное и в ночное время. При этом физическая активность ограничивается.
Причины бронхиальной астмы у детей
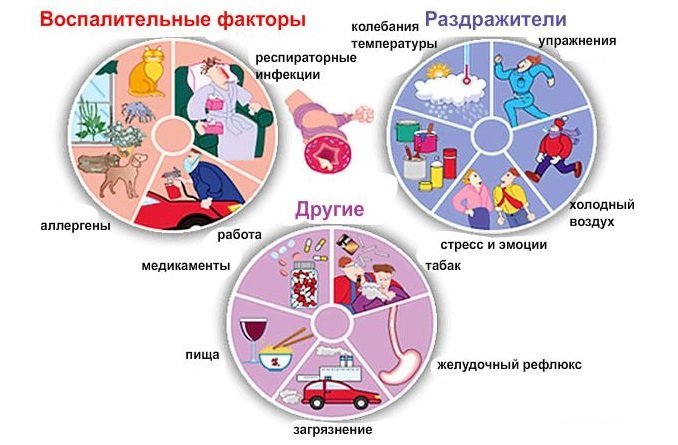
Приступы бронхиальной астмы у ребенка могут возникать под воздействием следующих факторов:
- Вдыхание аллергенов (частичек меха, пыльцы растений, плесени), холодного или загрязненного воздуха, в т. ч. резких запахов.
- Эмоциональное перенапряжение.
- Некоторые пищевые продукты и лекарственные средства.
Факторы, которые влияют на развитие заболевания:
- Наследственная предрасположенность. Наличие бронхиальной астмы у близких родственников увеличивает риск возникновения болезни у ребенка на 20%.
- Повышенная чувствительность. Обусловлена генами, находящимися в пятой хромосоме. При этом бронхи имеют повышенную чувствительность к антигенам, попадающим из окружающей среды.
- Экологические факторы. Наиболее высокая заболеваемость бронхиальной астмой отмечается на территориях с высокой загрязненностью воздуха.
- Острые респираторные заболевания в раннем детском возрасте.
- Курение матери во время беременности или в период кормления грудью.
- Преждевременное рождение, когда у ребенка недостаточно развита дыхательная система.
- Нерациональное питание и снижение веса.
Симптомы бронхиальной астмы у детей
К обязательным клиническим проявлениям бронхиальной астмы относятся характерные приступы удушья. Выделяют три периода заболевания. Во время ремиссии у ребенка не наблюдается никаких симптомов. В некоторых случаях он ведет себя менее активно, чем сверстники. Если заболевание проявилось в раннем возрасте, то постоянная гипоксия может привести к отставанию в нервно-психическом развитии.
Профилактика бронхиальной астмы у детей заключается в устранении всех потенциальных аллергенов и укреплении иммунитета.
Перед началом приступа (за несколько суток, часов или минут) могут наблюдаться следующие симптомы бронхиальной астмы у детей:
- Повышенная раздражительность.
- Отсутствие аппетита.
- Бессонница или сонливость.
- Появление обильных слизистых выделений из носа.
- Головная боль.
- Сухой кашель, который со временем усиливается и становится более влажным.
Признаки бронхиальной астмы у ребенка:
- Одышка и ощущение сжатия груди, которое не дает ему дышать. Оно может развиваться внезапно и достигать большой силы за несколько минут.
- Свистящее дыхание и ощущение нехватки воздуха. Вдох становится коротким, но глубоким и сильным, а выдох – судорожным медленным (в 3–4 раза длиннее вдоха).
- Приступообразный кашель, во время которого начинает отходить очень вязкая прозрачная мокрота. Иногда она выделяется в достаточно большом количестве, что способствует облегчению дыхания.
- Вздутие грудной клетки. Количество дыханий за минуту – более 50, у детей старше 5 лет – более 40.
- Отсутствие носового дыхания, ребенок хватает воздух ртом, пытаясь помочь себе плечами, туловищем и шеей.
- Вынужденное положение в попытках облегчить дыхание. Ребенок отказывается лежать. Он предпочитает сидеть, опираясь локтями на колени или твердую поверхность, иногда становится на локти и колени с упором на верхние конечности.
- Повышение температуры тела до 37 °C.
Во время приступа лицо становится бледным, одутловатым, с синюшным оттенком. Ребенок испытывает чувство страха, покрывается холодным потом, не может разговаривать. В акте дыхания участвуют мышцы брюшной стенки, плечевого пояса и спины. К угрожающим жизни признакам относят посинение кожных покровов, немое легкое, нарушение дыхания.
Приступ может продолжаться до 40 минут или нескольких часов (в этом случае диагностируют астматический статус). После его окончания дыхание у ребенка постепенно нормализуется, при этом слабость остается. При быстром и глубоком выдохе могут сохраняться хрипы.
Вместе с обострением бронхиальной астмы активизируются и другие хронические заболевания, такие как крапивница, ринит, обструктивный бронхит.
У детей грудного возраста распознать заболевание трудно. В продромальном периоде у младенца выделяется из носа жидкая слизь, возникает чихание и сухой кашель. Миндалины становятся отечными и возникают единичные сухие хрипы над легкими.
Ребенок плохо спит, становится нервным и раздражительным. Могут возникать проблемы со стулом, запоры или поносы. Во время приступа бронхиальной астмы вдохи короткие и частые, а выдохи сопровождаются шумом и свистом, в результате чего дыхание начинает напоминать всхлипывание. При этом во время вдоха происходит раздувание крыльев носа.
В некоторых случаях одновременно с приступами бронхиальной астмы у ребенка могут наблюдаться эпизоды кашля, которые появляются ночью или в предутренние часы и исчезают после приема бронхолитиков. У детей раннего возраста во время приступа астмы могут отмечаться влажные хрипы.
Симптомы бронхиальной астмы у детей 1–6 лет:
- Нарушения сна и раздражительность.
- Периодическое покашливание во сне.
- Сильный сухой кашель при дыхании ртом.
- Усиление или появление кашля при физических нагрузках.
Бронхиальная астма часто сочетается с аллергическим ринитом, который может наблюдаться круглогодично или сезонно, и атопическим дерматитом.
Признаки бронхиальной астмы у ребенка старше 6 лет:
- Кашель во время сна.
- Кашель после физических нагрузок.
- Уменьшение физической активности.
Диагностика
При первых признаках заболевания необходимо обратиться за консультацией к педиатру, терапевту, пульмонологу или аллергологу.
Одним из тяжелых осложнений бронхиальной астмы у детей является астматический статус. Это угрожающее жизни состояние, возникающее в результате длительного приступа, который практически не поддается купированию.
К инструментальным методам диагностики бронхиальной астмы у детей относят пикфлоуметрию. Используется портативный прибор, напоминающий трубку. Ребенку нужно максимально выдохнуть воздух для того, чтобы оценить проходимость бронхов. Измерение проводят у детей старше 5 лет. Выполняют процедуру дважды в сутки, фиксируя при этом применение лекарственных средств и режим дня. Это дает возможность оценить эффективность терапии и установить причину приступов.
Рентгенография или компьютерная томография позволяют исключить другие заболевания легких.
Лабораторные методы исследования:
- Общий и биохимический анализ крови.
- Общий анализ мочи.
- Общий анализ мокроты.
- Бактериологическое исследование мокроты.
- Определение белковых фракций.
- Анализ на аллергены.
Дифференциальная диагностика дает возможность отличить бронхиальную астму от таких патологий, как:
- Синдром гипервентиляции.
- Круп.
- Дифтерия.
- Инородное тело в дыхательных путях.
- Новообразования в области дыхательных путей.
Лечение бронхиальной астмы у детей
Для того чтобы сократить количество приступов бронхиальной астмы у детей, необходимо исключить контакт ребенка с аллергеном или провести специфическую иммунотерапию.
Противопоказания к проведению специфической иммунотерапии:
- Возраст до 5 лет.
- Отсутствие четкого подтверждения аллергена.
- Обострение бронхиальной астмы либо иных хронических заболеваний.
- Наличие новообразований, а также аутоиммунных, эндокринных и инфекционных болезней.
Для лечения бронхиальной астмы у детей используют препараты следующих групп:
- Бета2-адреномиметики.
- Метилксантины короткого действия.
- Глюкокортикостероиды системного действия.
- Холинолитики.
Эти препараты позволяют расслабить гладкую мускулатуру бронхов, а также они уменьшают отек слизистой оболочки и проницательность сосудов, увеличивают количество сокращений диафрагмы и блокируют развитие бронхоспазма.

Препараты могут быть использованы в виде дозированных ингаляций или энтерально. Для того чтобы предотвратить бронхоспазм, используют следующие средства:
- Стабилизаторы мембран тучных клеток.
- Глюкокортикостероиды.
- Препараты кромоглициевой кислоты.
- Антагонисты лейкотриеновых рецепторов.
Во время приступа необходимо:
- Придать ребенку сидячее положение.
- Обеспечить ему приток свежего воздуха.
- Освободить от сдавливающей одежды.
- Постараться успокоить.
- Провести ингаляцию препаратом расширяющим бронхи.
Ребенка старше 5 лет нужно обучить купировать приступы бронхиальной астмы самостоятельно, используя ингалятор.
При тяжелых приступах необходимо вызвать неотложную медицинскую помощь.
Осложнения
Одним из тяжелых осложнений бронхиальной астмы у детей является астматический статус. Это угрожающее жизни состояние, возникающее в результате длительного приступа, который практически не поддается купированию. Следствием его является отек бронхиол и накопление в них густой слизи, что приводит к нарастанию удушья. В 5% случаев приступ заканчивается летальным исходом. При развитии астматического статуса показана экстренная госпитализация. Лечение проводят в отделении интенсивной терапии.
В большинстве случаев к периоду полового созревания приступы практически прекращаются, но остается бронхиальная гиперреактивность и некоторые нарушения легочной функции.
Также бронхиальная астма у детей может стать причиной следующих видов осложнений:
- Дыхательные – в виде пневмонии, спонтанного пневмоторакса, острой дыхательной недостаточности, ателектаза.
- Хронические дыхательные – в виде эмфиземы, пневмосклероза, хронического обструктивного бронхита.
- Сердечные – в виде дистрофии миокарда, сердечной недостаточности, аритмии, гипотонии.
- Желудочно-кишечные.
- Мозговые – в виде дыхательной энцефалопатии, обмороков, нервно-психических расстройств.
- Метаболические.
Самым частым осложнением бронхиальной астмы у детей является ателектаз. Это закупорка стенок бронхов, возникающая в результате отека. При отсутствии своевременного лечения может возникнуть нагноительный процесс в поврежденных бронхах.
Прогноз
Прогноз заболевания зависит от возраста, в котором появились его первые признаки. У большинства детей с диагностированной аллергической астмой болезнь протекает легко, но также возможны серьезные осложнения.
Отдаленный прогноз бронхиальной астмы, первые признаки которой возникли в детском возрасте, является благоприятным. В большинстве случаев к периоду полового созревания приступы практически прекращаются, но остается бронхиальная гиперреактивность и некоторые нарушения легочной функции.
Если болезнь начинается в подростковом возрасте, прогноз не столь благоприятен. В целом заболевание является медленно прогрессирующим и хроническим. Правильное и своевременное лечение бронхиальной астмы у детей позволяет устранить или сократить количество приступов, но при этом не влияет на причину болезни. Период ремиссии может длиться несколько лет.
Профилактика бронхиальной астмы у детей
Профилактика бронхиальной астмы у детей заключается в устранении всех потенциальных аллергенов и укреплении иммунитета:
- Своевременное лечение всех заболеваний дыхательной системы, вызванных патогенными микроорганизмами.
- Отказ от курения в период беременности и грудного вскармливания, а также в дальнейшем в присутствии ребенка и в комнате, где он может находиться.
- Проведение регулярной влажной уборки и проветривания помещения, где проживает ребенок. Одежда и книги должны находиться в закрытых шкафах. От мягких игрушек рекомендуется избавиться.
- Занятия дыхательной гимнастикой, спортом.
- Исключение из рациона ребенка продуктов питания, содержащих вредные добавки и потенциальные аллергены.
- Исключение переохлаждений.
- Создание ребенку комфортных условий и минимизация эмоционального напряжения.
- Использование для стирки детских вещей специальных гипоаллергенных порошков.
Видео с YouTube по теме статьи:
Бронхиальная астма у детей типична для представителей любого возраста. Чаще возникает в школьном и подростковом возрасте, однако имеются случаи появления ее у грудных детей и новорожденных. Необходимо учитывать сложность болезни, однако своевременная диагностика позволит обнаружить причину и приступить к активным действиям.

Факторы риска бронхиальной астмы
Причины появления бронхиальной астмы у ребенка характеризуются большим количеством факторов. Выделяют несколько категорий причин. К первой группе относятся предпосылки, которые создают условия для появления и развития болезни. Вторая группа имеет причины, которые вызывают возникновение приступа.
В любой возрастной категории внутренние и внешние факторы воздействуют одинаково. Чаще развитие недуга обусловлено наследственностью. При наличии болезни у одного родителя имеется риск развития астмы у ребенка. Наличие заболевания у обоих родителей сразу значительно повышает вероятность появления недуга.
Влияет на образование заболевания и экологическая обстановка — это еще одна причина. Поэтому появление астмы у ребенка чаще происходит в загрязненных городах, чем в маленьком поселке, находящемся вдали от различных заводов.

Таким образом, причины развития недуга представлены следующими моментами:
- промышленные аллергены;
- продукты жизнедеятельности человека: аммиак, сероводород, окислы углерода и азота;
- моющие средства и инсектициды;
- компоненты строительных материалов: клей, лак, синтетические обои;
- химические соединения, которые вырабатываются при использовании печей, плит, каминов;
- компоненты продуктов питания: ароматизаторы, загустители, красители;
- нарушение правил вакцинации;
- проведенная неправильно терапия, при которой применяли антибиотические средства.

Имеются и определенные факторы, которые могут усиливать риск возникновения астмы у ребенка и провоцировать начало приступа, если недуг уже имеется:
- табачный дым, если взрослые часто поддаются этой привычке при ребенке, достаточно даже небольшого количества;
- повторный характер контакта с аллергеном;
- повышенная эмоциональная и физическая нагрузка;
- наличие определенной патологии, которой серьезно не занимаются;
- атопическая форма дерматита;
- вирусные инфекции, особенно риновирусы;
- наличие веществ в воздухе, которые имеют сильный и резкий запах;
- изменение погодных условий.

Клиническая картина и возможные осложнения
Признаки астмы у детей будут одинаковыми в любой возрастной категории: у грудничка, ребенка младшего школьного возраста или подростка. Однако имеется преобладание некоторых групп признаков над другими. Дети младшего школьного возраста чаще имеют признаки бронхиальной астмы общего типа. Определить их просто: ребенок пребывает в беспокойном состоянии, сам он часто возбужден. Дети старшего возраста могут описать свои ощущения. Часто они указывают на трудности во время совершения выдоха и нехватку воздуха.
Признаки астмы у малыша начинаются не сразу. Они имеют некоторых предвестников. Такие проявления могут длиться несколько часов, однако их продолжительность нередко увеличивается до нескольких дней. Ярко проявляются они в дошкольном возрасте. К таким предвестникам относятся следующие симптомы астмы у детей:
- першение в носу и горле;
- тяжесть в груди;
- заложенность носа;
- обильное слезотечение;
- лицо становится красным или бледным;
- в области живота возникает боль;
- рвота и тошнота;
- признаки тахикардии, брадикардии и аритмии;
- встречается угнетенность и слабость, однако могут быть эйфория и возбужденность.

После появления названных факторов образуется сам приступ. Чаще его развитие наблюдается ночью, а распознать симптомы бронхиальной астмы можно, если наблюдать за состоянием ребенка и провести небольшую диагностику самостоятельно. Во время наблюдения выясняется, что ребенок становится беспокойным. Дыхание затруднено на выдохе, а сам процесс становится громким. Если приложить ухо к грудной клетке, то будут слышны хрипы.
Необходимо знать, как проявляется астма, так как это позволяет ее своевременно выявить. Отсутствие вмешательства может привести к осложнениям. Часто возникает астматический статус, который характеризуется тремя стадиями. У ребенка нарастают проявления приступа, слышится свистящее дыхание, характер изменяется в плохую сторону, чаще преобладает возбуждение.
На втором этапе это сменяется вялостью, кашель становится громким, как и дыхание. Подобное свидетельствует о сильном спазме бронхов. Кожа меняет внешний вид с бледного цвета на синеватый оттенок. Третий этап характеризуется нарастанием гипоксии мозга, присутствует полиорганная недостаточность. Начало лечения на представленном этапе может не привести к положительному результату.

Кроме астматического статуса, могут появиться другие осложнения:
- деформация грудной клетки;
- пневмоторакс — сдавливание легкого и попадание воздуха в полость груди;
- дыхательная или сердечная недостаточность острого характера;
- медиастинальная или подкожная эмфизема;
- тяжелая форма гипоксии приводит к неврологическим изменениям;
- ателектаз легкого является полной закупоркой части органа или всей поверхности.
Методы диагностики и лечения
Диагностика бронхиальной астмы у детей опирается на полученные данные и историю развития заболевания. Используются следующие анализы, которые позволяют распознать астму и ее причины:
- Аллергическая панель и скарификационные пробы для определения фактора, который провоцирует развитие приступа.
- Исследование обструкции бронхиального типа и ее степени. В этом случае применяют спирографию.
- Обнаружение специфических кристаллов Шарко-Лейдена.
- Исследование мокроты в лабораторных условиях.
- Пикфлоуметрия — измерение потока дыхания, проводящееся в различных условиях. Метод позволяет оценивать эффективность терапии.

Когда проявилась бронхиальная астма у детей, симптомы были обнаружены, а клиническая картина полностью наблюдается, необходимо отвести ребенка к врачу или вызвать его на дом. Как лечить бронхиальную астму? Терапия представлена комплексным способом и проходит в несколько этапов:
- Купирование приступа — первая помощь ребенку.
- Недопущение повторного развития приступа.
Как начинается купирование приступа? Для этого применяют бета-антагонисты, которые обладают коротким действием. Кроме того, используются вещества для снятия спазма мускулатуры бронхиального дерева. Легче провести подобную процедуру с помощью небулайзера. Это специальный аппарат, позволяющий осуществлять ингаляцию. С его помощью можно ввести следующие вещества:
- Пульмикорт.
- Беродуал.
- Кромоглициевую кислоту — Интал.
- Беротек.
- Атровент.
- Вентолин Небулы.

Если приступ имеет легкий характер, то взамен бета-антагонистов используют метилксантины с коротким действием. Примерами являются Теофиллин и Эуфиллин. Во время тяжелого протекания недуга используются глюкокортикостероиды системного действия, например, Дексаметазон или Преднизолон, и кислородотерапия.
Базисная терапия выполняется в период между приступами. Задача терапии связана с ограничением воздействия факторов, которые могут вызвать повторный приступ. В этом случае полагается придерживаться гипоаллергенной диеты и избегать контакта со средствами бытовой химии, табачным дымом и другими аллергенами. Кроме того, лечение астмы требует проведения иммунотерапии специфического характера.
Обязательно применяется терапия с помощью лекарств. В ее состав входят следующие препараты:
- ингаляционные кортикостероиды;
- сервент и другие бета-антагонисты длительного воздействия;
- антагонисты лейкотриеновых рецепторов;
- кромогликат натрия;
- теофиллины длительного воздействия: Теопек и Теотард;
- кетотифен.

Применяют физиотерапевтические способы лечения. В этом случае прибегают к помощи лечебной физической культуры, общего и локального массажа, баротерапии, гимнастики Бутейко, направленной на дыхание. Кроме того, применяют спелеотерапию. Используется специфическая сенсибилизирующая терапия.
Профилактические мероприятия
Чтобы вылечить бронхиальную астму у ребенка требуется не только использовать методы медицины. Важная составляющая выздоровления представлена правильной организацией быта и распорядка дня маленького пациента. Профилактика бронхиальной астмы у детей заключается в соблюдении правил, позволяющих избежать приступа и добиться длительной ремиссии.
Создание благоприятных условий — это и есть профилактика. Представленная мера включает в себя несколько задач:
- ежедневная уборка;
- увлажнение воздуха;
- устранение аллергенов;
- правильный подбор и нормирование физической нагрузки;
- отсутствие домашних животных;
- организация питания.
Имеется несколько советов, которых родителям и самому пациенту нужно придерживаться. Необходимо помещать одежду и книги только в закрытые шкафы. Следует поменять все шерстяные, перьевые и пуховые подушки на синтетические. Их требуется стирать хотя бы раз в месяц.
Следует поменьше приобретать мягкие игрушки. При их наличии нужно регулярно проводить чистку. Из таких игрушек выбивается пыль. Рекомендуется помещать мягкие игрушки в морозильную камеру на ночь. Следует выполнять действие через каждые 3 недели. При этом игрушка упаковывается в мешок из пластика.
Что касается постельного белья и одежды, то очень полезно их сушить и проветривать на солнце. Во время стирки постельных принадлежностей следует прибегать к помощи акарицидов. Эти вещества убивают клещей. Генеральная уборка должна проводиться не реже, чем 1 раз в 2 месяца. При необходимости и наличии возможности необходимо выполнять действие чаще. Требуется тщательно пылесосить полы и мягкую мебель, рекомендуется прибегать к помощи влажной уборки. Маленький пациент не должен находиться в это время в комнате.
Рекомендуется часто проветривать комнату и применять специальные средства для увлажнения. Необходимо обзавестись автоматическим очистителем воздуха, что позволит устранять частицы шерсти, пыли, дыма и другие аллергены.
Особое внимание нужно уделить ванной комнате и туалету. Запрещается применять в качестве напольного покрытия линолеум, так как высокая влажность приведет к появлению под ним плесени, а она тоже относится к аллергенам. Для выполнения гигиенических процедур используются только гипоаллергенные шампуни и мыла.
Домашние животные и бронхиальная астма — несовместимые понятия. Однако если животные имеются, то требуется обеспечить хороший уход за ними. Следует чаще их вычесывать и мыть при помощи противоаллергенных шампуней.
Экстренная помощь во время приступа
Первые признаки приступа требуют быстрых и решительных действий. Используются средства для воздействия на аллергическое воспаление и бронхоспазмолитики. Не следует поддаваться панике, так как ребенка нужно успокоить, а пример со стороны взрослых помешает это сделать. Маленьких детей рекомендуется взять на руки и постараться отвлечь.
Если ребенок не воспримет горячую ванную отрицательно, то можно прибегнуть к этому способу. С детьми старшей возрастной категории следует вести беседу на отвлеченную тему. В любом случае необходимо создать вокруг пациента спокойствие, больной должен расслабиться. Частое дыхание только усилит приступ.
В это время нельзя сидеть сложа руки, нужно осуществлять лечение бронхиальной астмы у детей. Следует выполнить 2 ингаляции с помощью бронхоспазмолитиков, например, Сальбутамола. При отсутствии средств названной категории, нужно дать ребенку Эуфиллин. Обязательно требуется вызвать скорую помощь и дать больному теплое питье. Пить необходимо через соломинку.

Кто хоть однажды видел приступ удушья при бронхиальной астме у детей, тот вряд ли его забудет: ребенок вдохнул и не может выдохнуть, в груди у него все свистит и хрипит, он задыхается, губы синеют, в глазах смертельный ужас. Как помочь больному малышу? Можно ли избежать этого недуга?
Рассказывает врач пульмонолог-аллерголог высшей категории Наталья КРАСКОВСКАЯ.
Бронхиальная астма является одним из самых распространенных заболеваний детского возраста. От 5 до 10 процентов детей страдают этим заболеванием, и с каждым годом показатель увеличивается. Серьезную тревогу вызывает также рост смертности от бронхиальной астмы и количества госпитализаций в педиатрические учреждения.
В настоящее время бронхиальную астму у детей рассматривают как хроническое заболевание, основу которого составляют аллергическое воспаление дыхательных путей и гиперреактивность бронхов. Оно характеризуется периодически возникающими приступами затрудненного дыхания или удушья вследствие бронхоспазма, гиперсекреции слизи и отека слизистой оболочки бронхов. На основании типичных приступов удушья врач определяет диагноз “бронхиальная астма”. Иногда его ставят даже в тех случаях, когда у ребенка отмечается длительный сухой приступообразный кашель, который усиливается по ночам или при пробуждении.
Чаще всего бронхиальная астма возникает у детей школьного возраста, но может начаться и в грудничковом возрасте. До 11 лет встречается она чаще у мальчиков — это связано с анатомическими особенностями дыхательного тракта: он более узкий, чем у девочек. После 11 лет эта разница исчезает. У взрослых заболевание встречается чаще у женщин, чем у мужчин.
Причины бронхиальной астмы
— атопическую бронхиальную астму, связанную с попаданием в бронхи аллергена и развитие аллергической реакции;
— инфекционно-зависимую, неаллергическую, развивающуюся на фоне инфекционного поражения дыхательных путей.
При атопической бронхиальной астме приступ удушья развивается только при наличии аллергенов — разных веществ, обладающих общим свойством вызывать аллергическое воспаление.
У детей до года чаще всего виновниками заболевания оказываются пищевые и лекарственные аллергены: белок коровьего молока, прикормы, содержащие консерванты, цитрусовые, шоколад, яйца, клубника, мед. После двух лет на смену пищевым аллергенам приходят бытовые и грибковые. Самые распространенные — это микроскопические домашние клещи. Они живут в плинтусах, коврах, одеялах, в подушках и являются причиной круглогодичной астмы. Клещ достаточно нежен, погибает при низких и высоких температурах. Не зря раньше матрасы на мороз выносили. К бытовым аллергенам относятся также: домашняя пыль; шерсть и перхоть кошек и собак; корм рыбок, споры плесневых грибков, растущих в помещениях; тараканы и грызуны, у последних аллергеном является запах мочи и запах их самих.
У детей старше 3—4 лет самой частой причиной атопической бронхиальной астмы является аллергия на пыльцу растений и перекрестные реакции с пищевыми аллергенами.
При инфекционно-зависимой неаллергической бронхиальной астме перенесенные в раннем возрасте тяжелые респираторные инфекции, пневмонии, бронхиты, приводят к повреждению слизистой оболочки бронхов, снижают ее защитную функцию, способствуют повышенной выработке иммуноактивных веществ, что приводит к гиперреактивности бронхов, проявляющейся клиническими признаками бронхиальной астмы.
Факторы, предрасполагающие к развитию бронхиальной астмы
Наследственность. Бронхиальная астма развивается у людей с наследственной предрасположенностью к аллергиям. Замечено, что ребенку это заболевание передается, как правило, от отца. В 80 процентах случаях у больных детей аллергией страдают оба родителя.
Течение беременности. Когда беременность протекает с токсикозами, профессиональными вредностями, инфекциями во время беременности, а также несоблюдением диеты и употреблением продуктов, опасных с точки зрения аллергии, — риск развития бронхиальной астмы у ребенка резко повышается.
Плохая экологическая обстановка, особенно в крупных, промышленных городах, каким и является Красноярск. Воздух, которым мы дышим, насыщен отходами промышленных предприятий: окисью азота, формальдегидом, серой — это так называемые полютанты, вещества аллергизирующие организм человека.
Табакокурение взрослых. Пассивное курение крохи, когда взрослые курят при ребенке, приводит к сильнейшему раздражению его слизистых оболочек бронхов. Особенно опасно курение матери во время беременности.
Триггеры — так называют пусковые механизмы недуга. Они не имеют отношения к возникновению самой болезни, но провоцируют ее обострение. Например, воздействие холодного воздуха, изменение погоды, ОРВИ. Это могут быть и чрезмерные физические нагрузки. Для детей характерна так называемая астма физического напряжения, когда приступы провоцируются быстрой ходьбой или бегом. Смех, испуг и другие сильные эмоции, а также резкие запахи тоже могут стать причиной приступа астмы.
Бронхоспазм можно увидеть и услышать
В связи с особенностями организма у детей до 3 лет приступы астмы сопровождаются значительным отеком слизистой оболочки бронхов с обильным выделением в их просвет слизи, что характеризуются большим количеством влажных хрипов, разных по силе. Зачастую приступ развивается следующим образом. Утром у малыша появляется жидкие водянистые выделения из носа. Температура тела, как правило, нормальная. Ребенок начинает чихать, чешет нос, а через некоторое время начинает подкашливать. После дневного сна, а чаще к ночи или ночью кашель усиливается. Он становится приступообразным, упорным. На вершине кашля возможна рвота, в содержимом которой можно заметить вязкую слизистую мокроту. Именно вязкая мокрота провоцирует рвотный рефлекс. Ребенок становится беспокойным, не желает лежать, дышит часто, при этом выдох затруднен. Ему трудно дышать, в дыхании участвует вспомогательная мускулатура: втягивается участок шеи над грудиной, задействованы межреберные мышцы и мышцы живота. Малыш стремится занять удобное полусидячее положение, облегчающее дыхание. При этом дыхание становится шумным, свистящим, его слышно со стороны. Крылья носа раздуваются, набухают шейные вены, кожа носогубного треугольника, кистей и стоп становится синюшной.
У детей после 3 лет выделение слизи в просвет бронхов и воспалительный отек слизистой оболочки уже не столь значительны. Поэтому для приступа характерны чувство сдавления в груди. Он сопровождается сухими свистящими хрипами, выдох затруднен, в дыхании участвует вспомогательная мускулатура. Нередко приступ бронхиальной астмы может протекать в виде сухого упорного надсадного приступообразного кашля.
Симптомы болезни, как правило, появляются или усиливаются ночью и в утренние часы, что связано с суточными биоритмами. Ночью становится максимальной концентрация в крови биологически активных веществ, способных вызывать сужение бронхов. Кроме того, в ночное время активизируется парасимпатическая нервная система, влияющая на тонус гладких мышц, а уровень гормонов, способных расширять бронхи, становится минимальным — гормоны “спят”. В результате происходит спазм гладкой мускулатуры бронхов. К тому же во время сна у детей значительно снижается активность мышц, участвующих в дыхании. При этом увеличивается время выдоха и изменяется соотношение времени выдоха и вдоха, и это тоже способствует развитию ночных приступов удушья
Если приступ бронхоспазма продолжается более 6 часов, развивается астматический статус — тяжелейшее состояние организма, ведущее к смерти от недостатка кислорода. Но даже когда с помощью различных средств удается снять бронхоспазм и прекратить приступ удушья, воспаление на слизистых бронхов еще долго продолжается и чаще всего становится хроническим. Вот почему течение бронхиальной астмы циклическое: фаза обострения в виде приступов удушья сменяется фазой покоя, но не здоровья.
Как не растеряться при приступе бронхиальной астмы
Если развился острый приступ у ребенка, первое, что надо сделать — по возможности избавиться от аллергена, втрое — сразу применить средство расширяющие бронхи быстрого действия — бронходиллятаторы, чаще это лекарство в ингаляторе. Врач-аллерголог обычно подробно расписывает для больного ребенка, какими средствами, в каких дозах и как долго надо ими пользоваться (все индивидуально), чтобы прекратить приступ.
Если приступ не проходит, несмотря на все принятые меры, не стоит ждать, лучше вызвать скорую помощь. Причем при вызове обязательно нужно сказать, что ребенок не может дышать и задыхается — это будет поводом отправить к вам специализированную педиатрическую бригаду. По медицинским нормативам вызовы по поводу приступа бронхиальной астмы у ребенка относятся к первой категории неотложности. С момента поступления вызова до выезда бригады проходит не более 4 минут и 15 минут отпущено на дорогу. Причиной задержки скорой являются только пробки на дорогах.
Уважаемые водители! Пожалуйста, всегда уступайте дорогу скорой помощи, возможно, она едет к задыхающемуся ребенку!
Бронхиальная астма — хроническое воспалительное заболевание дыхательных путей, сопровождающееся их повышенной чувствительностью к внешним и внутренним стимулам и проявляющееся периодически возникающими приступами удушья. Развитие бронхиальной астмы связывают в последние годы с особым видом воспаления в бронхах, которое приводит к тому, что резко повышается их чувствительность к раздражающим факторам. Под действием раздражающего, “запускающего”, фактора развивается сокращение мускулатуры бронхов — бронхоспазм, отек слизистой бронхов, обильное образование густого секрета — мокроты. Эти процессы и определяют развитие астматического приступа. Заболевание хроническое, периоды обострения сменяются периодами ремиссии. Обострение проявляется приступами удушья. О них мы подробно рассказывали в предыдущей статье.
Когда с помощью различных средств удается снять бронхоспазм и прекратить приступ удушья, воспаление на слизистых бронхов еще долго продолжается и чаще всего становится хроническим. Приступы удушья не проходят бесследно. В легочной и сердечно-сосудистой системах происходят грубые разрушительные изменения, ведущие к тяжелым осложнениям, таким, как эмфизема легких и легочное сердце. Вот почему необходимы курсы лечения вне обострения заболевания.
Подтвердить диагноз бронхиальной астмы может только специалист — врач аллерголог-пульмонолог. Он подробно расспросит обо всех признаках заболевания именно у вашего ребенка, проведет необходимое обследование. Больному делают рентген, берут анализы крови и мокроты. При подозрении на аллергическую бронхиальную астму обязательно проводят аллергопробы, чтобы выявить конкретный аллерген. Если все указывает на инфекционно-зависимую бронхиальную астму, подтверждать диагноз будут с помощью исследования функции внешнего дыхания (ФВН). Это обследование позволяет оценить дыхательную функцию легких. Оно проводится с помощью специального аппарата, в который пациент выдыхает, а в это время на экране отображается графическая кривая с указанием основных показателей работы дыхательной системы. При этом выявляется уровень бронхиальной проходимости.
Последние годы все шире применяют еще один способ определения степени обструкции бронхов — определение максимальной (пиковой) скорости выдоха. Исследование проводится с помощью прибора пикфлоуметра. Это портативный прибор в виде прямоугольника, снабженного шкалой с подвижной стрелкой, указывающей максимальную скорость выдоха. Измерения проводятся утром и вечером, результаты заносятся в специальный дневник. Анализ этого дневника помогает врачу и в диагностике заболевания, и в определении тяжести состояния ребенка, и подборе наиболее эффективного лечения конкретного больного, и в дальнейшем позволяет оценивать проводимую терапию. Однако использование пикфлоуметра возможно лишь у детей старше пяти лет.
У маленьких детей очень важно знать частоту дыхания в здоровом состоянии. При начинающемся приступе частота дыхания возрастает, когда приступ заканчивается — дыхание становится реже. Чтобы определить частоту дыхания у малыша, маме надо выбрать момент вне приступа, можно во время сна, положить ладонь на грудку или спинку малыша и подсчитать, сколько раз грудная клетка поднималась за 15 секунд (столько вздохов и сделал малыш). Полученную величину умножить на четыре — это и будет частота дыханий в минуту.
Нормальная частота дыхания у новорожденных 40—60 в минуту, от одного до 12 месяцев — 35—48, от года до 3 лет — 28—35, от четырех до шести лет — 24—26.
Лечение бронхиальной астмы складывается из следующих направлений:
1) по возможности избегать контакта с тем фактором, который вызывает приступ, для этого каждый больной бронхиальной астмой вместе со своим врачом должен составить перечень этих факторов;
2) своевременное лечение заболеваний верхних и нижних дыхательных путей, заболеваний органов пищеварения, в том числе желчевыводящих путей;
3) четкое следование плану использования лекарств, выписанных врачом.
Лекарственные препараты при бронхиальной астме подразделяются на средства быстрого действия, применяемые для прекращения астматического приступа, в основном ингаляционные формы; и противорецедивные средства, уменьшающие проявления воспаления в бронхах, тем самым снижающие чувствительность бронхов к “запускающим” факторам, что позволяет увеличить периоды ремиссии (без приступов удушья) и улучшить функции легких.
Дозы и порядок приема лекарств должны определяться врачом. Самостоятельное изменение доз недопустимо. Больной бронхиальной астмой должен постоянно иметь при себе быстродействующий препарат. При уменьшении эффекта от обычно применяемых препаратов необходимо срочно обратиться к врачу.
В настоящее время используются многие нелекарственные методы лечения — дыхательная гимнастика, иглорефлексотерапия, лечебное голодание и другие, но, выбирая их, следует обязательно посоветоваться с врачом.
Профилактика бронхиальной астмы у ребенка должна проводиться уже при беременности матери, особенно если она сама или кто-то из ближайших родственников страдает каким-либо аллергическим заболеванием. Чтобы у ребенка не развилась повышенная чувствительность бронхов на любое раздражение, ведущая к развитию бронхиальной астмы, будущая мама должна соблюдать меры предосторожности: находиться под наблюдением врача акушера-гинеколога и аллерголога с ранних сроков беременности, соблюдать все их рекомендации, есть как можно меньше аллергических продуктов, отказаться от любых домашних животных, ни в коем случае не курить самой или находиться в помещении, где курят.
После рождения ребенка нужно кормить грудным молоком до года, потому что прикорм, содержащий консерванты, может вызвать аллергию. Малыш должен быть под постоянным наблюдением врача, чтобы не пропустить самого начала болезни, когда помощь наиболее эффективная. Если у новорожденного часто бывают расстройства кишечника, насморк, затрудненное дыхание, нужно обязательно обратиться к детскому аллергологу.
Если ребенок все же заболел бронхиальной астмой, профилактикой для него будет своевременное лечение хронического аллергического воспаления, не дожидаясь приступов удушья. Как и чем лечить, назначит врач — детский аллерголог-пульмонолог. А родители должны быть его союзниками: регулярно наблюдать ребенка у врача и выполнять все его рекомендации:
1. Гипоаллергенная диета и гипоаллергенный быт — исключение любых аллергенов.
2. Обязательный прием базисной терапии.
3. Своевременное купирование обострений.
4. На период наибольшей вероятности заболеть ОРВИ, при эпидемиях гриппа, перед контактом с аллергеном применять средства расширяющие бронхи длительного действия. Их вашему ребенку выпишет врач.
5. Своевременно санировать хронические очаги инфекции.
В предыдущей статье мы подробно останавливались на купировании острого приступа удушья у ребенка. Несколько советов после приступа.
Состояние после приступа может быть различным. Некоторые дети уже на следующий день активны и не испытывают никаких болезненных проявлений. Но у большинства остается кашель с выделением мокроты. Во время физической или эмоциональной нагрузки кашель обычно усиливается. Поэтому в период после приступа оберегайте малыша от активных игр, бега, эмоциональных нагрузок. При нормальной температуре можно вывести ребенка на прогулку. Однако погода должна быть безветренной, а мороз не ниже 10 градусов. При аллергии на пыльцу гулять можно лишь после дождя, когда ее концентрация в воздухе будет минимальной.
После приступа больному следует проводить массаж грудной клетки — это облегчит отхождение мокроты и очищение бронхов. Приемам массажа мамам можно обучиться в стационаре, где лечился ребенок, или в кабинете массажа в детской поликлинике. Помимо курсов массажа, в период обострения детям-астматикам полезно два раза в год проводить профилактические десятидневные курсы массажа грудной клетки.
Как жить с бронхиальной астмой, что надо делать, чтобы периоды ремиссии (без приступов) были как можно длиннее, родителей малышей, страдающих этим недугом, обучают врачи в специальных школах, созданных в детских поликлиниках. В Красноярске работают две таких школы для городских детей. А в специализированных детских аллергологических отделениях работу проводят индивидуально с родителями каждого ребенка.
Ребенок не виноват в своей болезни. Соблюдая все рекомендации врача, вы поможете ему жить полноценной жизнью. Одной из рекомендаций врачей-аллергологов является настоятельная просьба отдавать ребятишек с бронхиальной астмой заниматься хоровым пением, а при выборе музыкального инструмента предпочесть обучение на духовых инструментах. Легкие малыша вам спасибо скажут.
Материал подготовили Ирина НИКОНЕНКО и Ксения ГУСЕВА
