Очаговая пневмония – это инфекционное заболевание, при котором воспалительный процесс затрагивает не всю ткань легких, а только один участок, формируя при этом в долях легкого крупноочаговое или мелкоочаговое воспаление.
Согласно статистике, очаговая пневмония встречается в 40% случаев. При своевременной и рациональной терапии предупреждается затяжное течение и рецидивирование воспалительного процесса.
Классификация
В зависимости от того, насколько обширный участок поражен, выделяют следующие виды патологии:
- мелкоочаговая: возникает один небольшой очаг поражения;
- крупноочаговая: поражается обширный ограниченный участок легкого;
- очагово-сливная: крупные очаги с одной стороны сливаются в один.
В зависимости от того, какое из легких поражено, выделяют левостороннюю, правостороннюю и двухстороннюю пневмонию. Воспалительный процесс может быть острым или переходить в хроническую форму.
Причины развития патологии
Причиной воспаления могут стать многие микроорганизмы, но чаще всего к развитию очаговой формы пневмонии приводят следующие микробы:
Эта бактерия наиболее часто вызывает развитие пневмонии. Практически в 60% случаев ее выявляют у пациентов с воспалением легких. Она становится причиной опасных форм заболевания
Эти бактерии реже приводят к воспалительному процессу, чем пневмококк. Но при стафилококковых пневмониях часто возникают осложнения
Относится к условно-патогенным микроорганизмам и часто обитает на слизистых оболочках и кожных покровах, не оказывая негативного влияния. Но при пневмонии, вызванной клебсиеллой, происходит существенное поражение легочной ткани. При отсутствии своевременного лечения такая форма заболевания становится причиной летального исхода
Часто эти бактерии вызывают смазанные формы патологии. Симптомы в этом случае выражены не слишком ярко, и выявить заболевание можно только с помощью рентгена. Стрептококк часто становится причиной осложнений
Уреаплазмы, хламидии, гонококки
Чаще всего проникают в организм при орально-генитальных контактах и становятся причиной атипичной пневмонии. Такая форма заболевания тяжело поддается лечению и считается наиболее опасной
Вирус Эпштейна – Барр, цитомегаловирус, вирус простого герпеса
Вызывают очаговую форму болезни редко (примерно в 5% случаев), но болезнь быстро осложняется и тяжело лечится
Часто воспаление легких возникает на фоне вирусной инфекции при присоединении бактериальной и микоплазменной флоры.
В организм человека патогенные микроорганизмы попадают следующими путями:
- воздушно-капельный. При кашле, чихании или разговоре от инфицированного человека патогены попадают в воздух и некоторое время там находятся, представляя опасность для находящихся в непосредственной близости людей;
- контактный. Заражение происходит при прямом контакте с инфицированным человеком (при поцелуях, рукопожатиях) или при использовании предметов личной гигиены;
- перинатальный. От инфицированной матери через плаценту инфекция проникает к плоду. Также грудной ребенок может заразиться при прохождении через родовые пути;
- орально-генитальный. Заражение происходит при оральном контакте с половыми органами партнера;
- гематогенный. Вместе с кровью патогенные микроорганизмы перемещаются в область легких из источников хронической инфекции.
На развитие заболевания оказывают влияние такие факторы, как:
- частые переохлаждения, которые негативно влияют на иммунную систему;
- вредные привычки, такие как курение, употребление алкоголя или наркотиков;
- наличие в организме очага хронического воспаления, зубов, пораженных кариесом, больных суставов, гайморита;
- частые респираторные болезни;
- прием препаратов, которые подавляют работу иммунной системы (иммунодепрессантов), которые назначаются при онкологических и аутоиммунных заболеваниях или при трансплантации органов;
- гормональные нарушения.
Симптомы очагового поражения легких
Болезнь достаточно коварная, ее можно спутать с бронхитом или другими формами заболевания. В некоторых случаях выявить ее можно только с помощью рентгеновского снимка.
К признакам очагового поражения легких можно отнести:
Повышение температуры тела
Гипертермия наблюдается только у 50% пациентов. В отличие от крупозной пневмонии, эта форма заболевания не дает выжженного подъема температуры тела. Она может повышаться до 39 °C, затем самостоятельно снижаться
Кашель с выделением мокроты
Наблюдается достаточно часто, но не всегда. Как правило, он начинается в вечерние часы и в течение ночи продолжается приступами. Особенно сильно пациент кашляет по утрам. При этом происходит выделение небольшого количества светлой мокроты, гнойные вкрапления могут наблюдаться в очень редких случаях
Боль за грудиной
Этот симптом возникает у многих пациентов. Болевые ощущения отмечаются и при вдохе, и при выдохе. Они могут усиливаться, если больной меняет положение тела или кто-то прикасается к его спине
Нарушение дыхания по обструктивному типу
Выявить этот признак может врач при помощи стетоскопа. Пациент нормально вдыхает, но не может качественно выдыхать. При этом хрипы и свист в легких отсутствуют, что существенно затрудняет диагностику. При крупноочаговом поражении возможно возникновение дыхательной недостаточности, о чем свидетельствует одышка
У пациента с очаговым воспалением легких может наблюдаться слабость, вялость, отсутствие аппетита, сонливость
При двухсторонней очаговой пневмонии симптомы выражены более ярко.
В некоторых случаях у больного с очаговым воспалением легких не наблюдается никаких симптомов, кроме общих. Тогда постановка диагноза существенно затрудняется.
Диагностика
Диагностикой и лечением заболевания занимается врач-пульмонолог или терапевт. Изначально он проводит опрос и выявляет жалобы пациента. На следующем этапе проводится пальпация и постукивание (при пневмонии звук получается глухой). Также обязательным является прослушивание легких с помощью фонендоскопа.
В любом случае при подозрении на воспаление легких назначают рентгенологическое исследование. На снимке можно определить наличие очагов воспаления.
Пациенту с подозрением на очаговую пневмонию необходимо сдать кровь на анализ для того, чтобы определить концентрацию лейкоцитов и СОЭ. Изменение этих показателей указывает на наличие воспалительного процесса в организме.
Также больному необходимо сдать анализ мокроты. Это позволяет определить возбудителя заболевания и его чувствительность к антибиотикам.
Лечение
Лечение мелкоочаговой пневмонии может осуществляться в домашних условиях. Терапию тяжелых форм заболевания проводят в условиях стационара. Если воспаление легких лечат дома, пациент должен соблюдать постельный режим.
Для лечения патологии в большинстве случаев назначают антибиотики из группы пенициллинов или цефалоспоринов:
- легкое течение: применяются препараты для перорального приема в виде таблеток или суспензии;
- тяжелое течение: назначаются антибиотики в виде внутримышечных или внутривенных инъекций.
Сам препарат, дозировку и схему лечения должен назначать врач. В комплексном лечении заболевания в дополнение к антибиотикам применяются противогрибковые препараты и средства для восстановления микрофлоры кишечника.
Для того, чтобы нормализовать температуру тела, устранить болевые ощущения и повлиять на воспалительный процесс, применяются нестероидные противовоспалительные средства.
Если у больного наблюдается кашель с мокротой, ему назначают муколитики, которые позволяют очистить бронхи и легкие от слизи.
При правильном и своевременном лечении на 7-й день болезнь входит в стадию разрешения.
Осложнения
Если не начать своевременное лечение, очаговое воспаление легких может привести к развитию следующих осложнений:
- парапневмонический плеврит;
- эмфизема легких;
- дыхательная недостаточность;
- бронхообструктивный синдром;
- гангрена легких.
Также патогенные микроорганизмы, которые явились причиной развития заболевания, могут распространиться с током крови и в дальнейшем вызвать такие болезни, как миокардит, эндокардит, менингит, сепсис.
Реабилитация
Восстановление после воспаления легких длится в среднем в течение 2–3 месяцев. На протяжении этого периода пациент должен хорошо питаться – употреблять в пищу мясо, яйца, молоко, овощи и фрукты.
Для того чтобы восстановить функцию легких, назначаются физиотерапевтические процедуры, лечебная физкультура и дыхательная гимнастика.
Очаговая пневмония – достаточно серьезное заболевание, которое в тяжелых запущенных случаях может стать причиной летального исхода. Поэтому при подозрении на воспаление легких нужно немедленно обратиться за консультацией к доктору.
Видео
Предлагаем к просмотру видеоролик по теме статьи.

Образование: Ростовский государственный медицинский университет, специальность «Лечебное дело».
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Когда влюбленные целуются, каждый из них теряет 6,4 ккалорий в минуту, но при этом они обмениваются почти 300 видами различных бактерий.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.
Существуют очень любопытные медицинские синдромы, например, навязчивое заглатывание предметов. В желудке одной пациентки, страдающей от этой мании, было обнаружено 2500 инородных предметов.
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Американские ученые провели опыты на мышах и пришли к выводу, что арбузный сок предотвращает развитие атеросклероза сосудов. Одна группа мышей пила обычную воду, а вторая – арбузный сок. В результате сосуды второй группы были свободны от холестериновых бляшек.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его «мотор» остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Причины и патогенетические механизмы развития воспаления
Заболевание зачастую выступает в качестве осложнения ОРВИ с явлениями бронхита, поэтому частота регистрации возрастает в осенне-зимний период. При активации вторичной инфекции может развиваться на фоне коклюша, кори, брюшного тифа, скарлатины, менингита, отита, фурункулеза и других заболеваний.
- пневмококки — в преобладающем большинстве наблюдений;
- стрептококки;
- вирусы;
- стафилококки;
- кишечная палочка.
Пути распространения – бронхогенный, гематогенный, лимфогенный. Последние два характерны для вторичных пневмоний.
Предрасполагающие причины развития заболевания:
- Курение;
- Переохлаждение;
- Стресс;
- Вдыхание токсических веществ;
- Хронические обструктивные болезни легких.
Воспалительные процессы зарождаются в слизистой бронхов, затем переходят на бронхиолы и далее распространяются на альвеолы, вовлекая саму легочную ткань. Выделяют мелко- и крупноочаговые фокусы, однако они редко охватывают большие участки и не выходят за пределы дольки или сегмента легкого.
Иногда очаги имеют тенденцию к слиянию, тогда речь идет уже об очагово-сливной пневмонии.
Незначительное нарушение проницаемости сосудистой стенки способствует формированию серозного экссудата или слизисто-гнойного, который концентрируется непосредственно в просвете бронхиального дерева. Кровохарканье в этой ситуации не характерно.
Морфологические особенности очаговой пневмонии:
- Небольшой очаг поражения;
- Медленное прогрессирование воспаления;
- Умеренное нарушение проницаемости стенок сосудов;
- Экссудат серозного или слизисто-гнойного характера;
- Нарушение проходимости мелких и крупных бронхов;
- Отсутствие четкой стадийности процесса.
Симптомы и диагностика очаговой формы
Начало обычно не острое, в течение нескольких дней преобладают проявления вирусной инфекции: постепенное повышение температуры до фебрильных цифр, насморк, кашель сухой или с отделением мокроты слизистого характера, слабость.
Нарастание симптомов интоксикации на фоне проводимой терапии, появление одышкаи, тахикардии, новые температурные пики, ознобы позволяют заподозрить развитие пневмонии.
Характер мокроты меняется на слизисто-гнойный, усиливается слабость, появляется боль при дыхании и кашле в груди, что свидетельствует о присоединении плеврита.
После сбора анамнеза возникает первое подозрение на наличие воспаления в легких. Врач при физикальном осмотре выявляет характерные признаки:
- Бледность кожных покровов;
- Приглушение перкуторного звука над очагом заболевания;
- Ослабленное дыхание и отчетливые влажные мелкопузырчатые хрипы при аускультации;
- Иногда шум трения плевры.
Большую информативность имеют такие исследования, как рентген грудной клетки и компьютерная томография. В типичных случаях определяют очаговые затемнения на фоне инфильтрации как перибронхиальной, так и периваскулярной.
В анализах крови наблюдается лейкоцитоз, повышение СОЭ, диспротеинемия, увеличение содержания С-реактивного белка.
Микробиологические исследования мокроты, смывов и крови проводятся для точного определения этиологии возбудителя, определения чувствительности лекарственных препаратов и исключения септицемии при тяжелом течении.
В зависимости от локализации очагов поражения выделяют правостороннюю, левостороннюю, двустороннюю и очагово-сливную пневмонии.
Встречается более часто из-за анатомических особенностей строения бронхиального дерева. Правый главный бронх обычно более широкий и короткий, что способствует быстрому переходу инфекции на бронхи меньшего размера и в дальнейшем на легочную ткань.
Характерно наличие полиморфизма морфологических изменений в легких. Это связано с постепенным переходом инфекции на альвеолы и выявление разных стадий воспалительного процесса на ограниченном участке. Что и объясняет постепенное волнообразное развитие клинических проявлений.
При осмотре терапевт часто может выслушивать как характерные мелкопузырчатые влажные хрипы, так и сухие, что является проявлением бронхита и иногда маскирует начало пневмонии.
Правосторонняя очаговая пневмония часто может протекать со стертой и абортивной симптоматикой, что затрудняет ее диагностику. Неосложненные формы хорошо поддаются специфической терапии. Разрешается лечить пациентов в домашних условиях с активным применением народных средств.
Симптомокомплекс левосторонней пневмонии при отсутствии массивного поражения соответствует обычным проявлениям бронхопневмонии с умеренной интоксикацией.
При физикальном обследовании помимо данных перкуторных и аускультативных может наблюдаться отставание левой половины грудной клетки во время акта дыхания.
Из-за анатомического расположения имеются свои особенности инструментальной диагностики. На обычных рентгенограммах выявление мелких левосторонних очагов в задних и нижних сегментах затруднительно, особенно при некорректной методике исследования. Поэтому для оценки небольших затемнений и выявления плеврита рекомендуется проведение компьютерной томографии.
Поражение обоих легких может наблюдаться после длительного интубационного наркоза или искусственной вентиляции легких. Воспалительный процесс чаще вовлекает дольки, реже сегменты.
Поражение двух легких характеризуются более выраженными симптомами интоксикации, ознобом, сильными болями в грудной клетке с обеих сторон. Выявление на рентгене двустороннего процесса является показанием для госпитализации и проведения стационарного лечения.
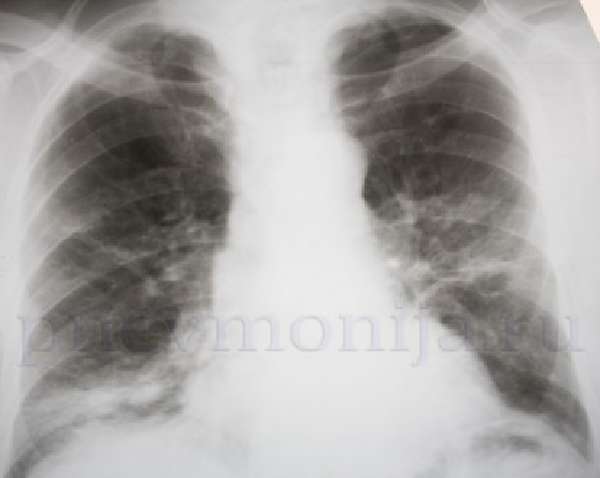
При очагово-сливной форме патологические изменения захватывают несколько сегментов или даже долю легкого. Отмечается резкое отставание во время дыхания на стороне поражения. Увеличиваются признаки дыхательной недостаточности в виде одышкаи и цианоза.
На снимках отдельные воспалительные очаги чередуются с эмфизематозно измененными участками, микроабсцессами. Это наиболее тяжелый вид течения, по клинической симптоматике больше напоминает крупозную пневмонию. Требуется проведение интенсивных лечебных мероприятий, лучше в условиях стационара.
Условия развития осложнений
Запоздалое или неадекватное этиотропное лечение может вызывать дальнейшее развитие болезни, легочных и внелегочных осложнений.
К легочным осложнениям относятся:
- абсцесс;
- гангрена легкого;
- острая дыхательная недостаточность;
- обструктивный синдром;
- плеврит.
Среди внелегочных осложнений чаще всего наблюдаются гломерулонефрит, миокардит, эндокардиты, менингит и менингоэнцефалит, токсический шок, анемия.
При неосложненном течении заболевания клинически выздоровление наступает через две недели, рентгенологически к концу первого месяца.
Особенности терапии

Основные формы очагово-воспалительных изменений в легких можно вылечить в домашних условиях при соблюдении комплексного подхода.
- Антибактериальная терапия. Своевременное раннее ее назначение является основополагающим фактором. Целесообразно применение химиопрепаратов широкого спектра, если нет точной микробиологической верификации. Отсутствие улучшения в течение 2-3 дней является показанием к смене антибиотика.
- Симптоматическая терапия: противовоспалительные средства, антигистаминные, бронхолитики, муколитики, отхаркивающие препараты.
- Общие правила: постельный режим, диета с высоким содержанием калорий, витаминотерапия, обильное питье.
- Физиотерапия: ингаляции, массаж, лечебная гимнастика в период реконвалесценции и дополнительные общеукрепляющие средства крайне важны для полного выздоровления.
При выявлении тяжелого течения или осложнений необходима госпитализация в стационар для проведения интенсивной инфузионной терапии.
Лечение народными средствами может применяться только в сочетании со стандартными методиками. Особенно актуальна фитотерапия в качестве симптоматического лечения:
- Теплые ванные с травяными сборами;
- Настои и чаи;
- Ингаляции.
Народные средства для иммуностимуляции состоят из смеси шиповника, брусники, малины, черной смородины, чабреца и других трав, полезны при любом воспалительном процессе. С этой же целью активно применяется прополис, чеснок, лук, сливочное и оливковое масло.
Для избавления от сухого кашля могут помочь настои из душицы, мать-и-мачехи, алтея, корня солодки. Для разжижения мокроты используют простые народные рецепты в виде заваривания чаев с добавлением фиалки, почек сосны, подорожника, а также сок лука и черной редьки с медом.
В качестве противовоспалительных народных средств можно использовать мед в виде теплых компрессов. Очень активным и полезным является барсучий жир, способствующий быстрому разрешению воспаления легочной ткани и препятствующий возникновению фиброза. Часто используют также ингаляции с эвкалиптом и березовыми почками.
Богатая традициями русская культура на протяжении многих веков создала множество народных рецептов от всех болезней, в том числе и пневмонии. Активная борьба с патогенными микроорганизмами посредством современных химиопрепаратов в сочетании с нетрадиционными методиками помогают скорому восстановлению и профилактике осложнений.
Очаговая пневмония – это инфекционно-воспалительное заболевание, затрагивающее не всю легочную ткань, а только определенный ее участок, формируясь при этом в мелкоочаговое или крупноочаговое воспаление в дольках легкого. Данная патология может быть как вторичной, так как может быть последствием многих недугов, в том числе и бронхита, так и самостоятельной, поскольку может развиться вследствие попадания в организм человека болезнетворных бактерий. Очаговая пневмония является наиболее распространенным видом воспаления легких (около 60% заболевших).
Очаговое воспаление лёгких: причины развития
Очаговое воспаление легких наиболее часто является осложнением после тяжелого и долгого течения или полного отсутствия надлежащего лечения другой болезни. Очаговая пневмония может развиваться вследствие следующих недугов:
- приобретенный порок сердца;
- инфаркт миокарда;
- бронхит;
- ОРВИ;
- доброкачественные или злокачественные опухоли;
- коклюш;
- корь;
- скарлатина;
- менингит;
- гнойный отит;
- острый катар дыхательных путей;
- фурункулез;
- грипп;
- сепсис;
- хламидиоз;
- брюшной тиф;
- остеомиелит;
- перитонит;
- хронические заболевания легких и органов дыхания;
- обструктивный бронхит;
- любые другие патологии гнойного или воспалительного характера.
Как и многие другие недуги, очаговая пневмония может также быть вызвана переохлаждением, сильным стрессом, нервным перенапряжением, вдыханием токсичных веществ и проникновением в легкие и бронхи инородного тела.
К болезнетворным агентам, способным вызвать очаговую пневмонию, относят:
- стрептококки;
- стафилококки;
- пневмококки;
- кишечную палочку;
- протей и палочку Фридлендера;
- вирусы группы А и В;
- аденовирус;
- микроскопические грибки;
- риновирус;
- вирус парагриппа.
Все вышеперечисленные микроорганизмы являются предрасполагающими факторами развития не только очаговой пневмонии, а еще и внебольничной ее формы. Врачи-пульмонологи Юсуповской больницы в Москве являются квалицированными специалистами, которые помогут выявить причину и форму недуга, а также назначить грамотное лечение очаговой пневмонии у взрослых.
Так же, помимо видимых причин, стоит отметить важность факторов, влияющих на развитие и прогрессирование пневмонии. К ним относят:
- снижение иммунитета;
- сильный стресс;
- отсутствие физической нагрузки;
- перенесенные ранее хирургические вмешательства на любые внутренние органы;
- курение;
- нерациональное питание;
- перегревание организма;
- гиповитаминоз.
Очаговая пневмония: симптомы и лечение
Начало болезни, как правило, начинается протекает бессимптомно. На второй-третий день возникают первичные проявления вирусной инфекции:
- повышение температуры тела;
- насморк;
- сильный сухой кашель или с отделением мокроты слизистого характера;
- общая слабость;
- сонливость;
- повышенная потливость.
Для своевременной диагностики пневмонии, необходимо обратить внимание на следующие дальнейшие симптомы:
- одышка;
- очень высокая температура, которая трудно сбивается (больше 38 градусов);
- тахикардия;
- низкое давление;
- слизисто-гнойный характер отхаркиваемой мокроты;
- боли и ощущения сдавливания грудной клетки при дыхании и кашле;
- жжение при дыхании;
- отсутствие аппетита;
- хрипы во время дыхания;
- тошнота, рвота;
- диарея;
- озноб;
- суставные и мышечные боли.
Как правило, при осмотре врач-пульмонолог может получить точную картину болезни, так как пневмония характеризуется хрипами в плевральной полости, однако для точного результата часто назначаются рентген, компьютерная томография, а также общий анализ крови для исключения или подтверждения наличия лейкоцитоза. Определить этиологию возбудителя недуга возможно при помощи микробиологического исследования мокроты. Юсуповская больница предоставляет все необходимые аппараты для обследований и анализов, а также удобный сервис, позволяющий обращаться в нашу клинику ежедневно и круглосуточно.
Очаговая пневмония у взрослых: лечение
Лечение очаговой пневмонии у взрослых в Юсуповской больнице начинается с посещения врача-пульмонолога, который, в зависимости от классификации заболевания, назначает лечение. Как правило, консервативное лечение очагового воспаления легких состоит из приема:
- антибактериальных препаратов. Основополагающим фактором скорейшего выздоровления является именно антибактериальная терапия, включающая в себя прием антибиотиков, назначенных индивидуально. Если в течение 3 дней не произошло никаких улучшений, то в таком случае необходимо сменить препарат;
- физиотерапии: лечебная гимнастика, массажи, ингаляции, общеукрепляющие средства и препараты;
- симптоматической терапии: антигистаминные, противовоспалительные, отхаркивающие препараты, а также муколитики и бронхолитики;
- общих правил: постельный режим, высококалорийная диета, обильное питье, витаминотерапия, регулярное проветривание помещения.
Осложнения после очаговой пневмонии
Осложнения после очагового воспаления легких чаще всего развиваются вследствие неправильно подобранного или несвоевременного лечения. К возможным осложнениям после пневмонии относят:
- токсический шок и сепсис;
- острую дыхательную недостаточность;
- анемию;
- плеврит;
- миокардит;
- формирование абсцессов;
- гангрену;
- легочное кровоизлияние;
- менингоэнцефалит;
- гломерулонефрит;
- амилоидоз;
- эмпиему плевры;
- сердечную недостаточность;
- отягощение работы легочной системы;
- переход пневмонии в хроническую форму;
- распространение тотального инфекционного процесса по всему организму.
Во избежание развития вторичных патологий, пациенту после выздоровления необходимо наблюдаться у пульмонолога в течение полугода. Пульмонологи Юсуповской больницы являются квалифицированными профессионалами своего дела. Назначив корректную терапию, они проследят за кратковременным выздоровлением пациента, а также за отсутствием развития осложнений на фоне пережитого недуга в дальнейшем.
Профилактика заболевания очаговой пневмонией
Существует ряд профилактических мероприятий, направленных на предупреждение заболевания очаговой пневмонией:
- прекращение или минимизирование общения с зараженными пневмонией людьми;
- здоровое и рациональное питание;
- избегание переохлаждения или перегревания;
- укрепление иммунной системы: витаминная терапия, закаливание организма;
- регулярная физическая активность;
- отказ от вредных привычек (особенно – от курения);
- регулярное проветривание помещений;
- избегание общественных мест с большим количеством людей (особенно во время эпидемий);
- дыхательная гимнастика;
- своевременное лечение ОРВИ и других простудных заболеваний;
- вакцинация против возбудителей недуга;
- регулярное прохождение осмотра у врача-терапевта.
Своевременное обращение к терапевту Юсуповской больницы может избавить от развития очагового воспаления легких, а также предупредить его переход в хроническую форму.
Оперативное лечение
В случае если пневмония протекает тяжело и с серьезными последствиями, то лечение не обходится одной лишь консервативной терапией. Хирургическое вмешательство применяется в случаях:
- распада легкого;
- наличия гнойного экссудата, гнойных полостей;
- наличия бронхоэктазов;
- хронического течения заболевания при условии морфологического изменения в легких или других внутренних органах;
- другие острые воспалительные процессы.
