Инфаркт легкого – одна из наиболее опасных форм заболевания. Оно характеризуется быстрой гибелью клеток органа из-за внезапно прекратившегося кровообращения. Болезнь начинается внезапно, стремительно прогрессирует и чревата серьезными осложнениями.
Что это такое – инфаркт легкого?
Нарушение кровотока по легочной артерии вследствие ее сдавливания или закупорки приводит к кислородному голоданию клеток участка легкого, а впоследствии их гибели. Легкие обладают одной из наиболее развитых сосудистых сетей в организме и нуждаются в большом притоке крови. Блокирование притока в одном из сосудов приводит к системным нарушениям сердечно-сосудистой системы, вызывает повышение давления в малом круге кровообращения, может осложняться легочными кровотечениями и пневмонией. Легкое является одним из шоковых органов, то есть наиболее подверженных повреждению во время шоковых, терминальных состояний.
Легкое является одним из шоковых органов, то есть наиболее подверженных повреждению во время шоковых, терминальных состояний.
Что же происходит с тканью легкого, когда она недополучает кислород и питательные вещества? Альвеолоциты, клетки легкого, начинают отмирать, и образуется очаг некроза. На него реагирует иммунная система, стимулирующая выработку антител. В результате некроз осложняется аутоиммунным воспалением, в который вовлекается участок легочной ткани, с чем связаны осложнения и без того тяжелого заболевания.
Инфаркт бывает ишемическим, то есть вызванным ишемией – недостаточным поступлением крови в ткани, и геморрагическим, связанным с кровоизлиянием в паренхиму легкого, как следствие, сдавливания легочной ткани.
Выделяют следующие причины инфаркта легкого:
- сердечная недостаточность – если сердце не успевает прокачивать необходимое количество крови за единицу времени, остаточный объем остается в сосудах, в том числе и легочных. Результатом этого является отек легкого, сужение сосудов, инфаркт;
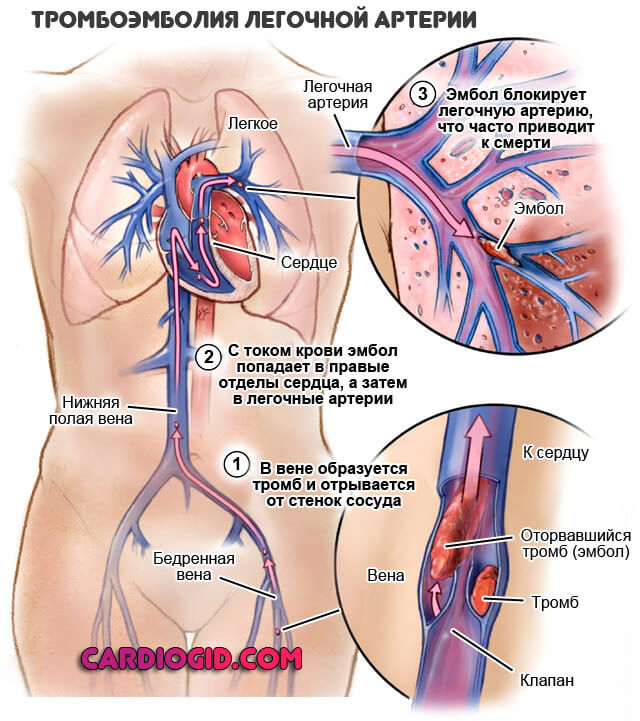
- тромбы – просвет сосуда может перекрываться тромбом, плотным сгустком крови. Это часто случается из-за хирургических вмешательств на полостных сосудах, например венах нижних конечностей и таза, поскольку в них низкая скорость кровотока и большие объемы крови. Острым вариантом развития болезни является ТЕЛА – тромбоэмболия легочной артерии;
- длительное лежачее положение – в этом случае отек легкого, который ведет к сдавливанию окружающих сосудов, развивается по причине застоя крови. Такая патология встречается у больных, парализованных после инсульта;
- эмболия – вызывается циркулирующими в крови пузырьками газа, каплями жира, инородными телами. Они попадают в системный кровоток во время оперативных вмешательств, после переломов крупных трубчатых костей, например бедренной кости;
- родовая деятельность и послеродовой период – опасны как тромбоэмболическими осложнениями, так и риском массивного кровоизлияния, развития шоковых состояний;
- прием комбинированных оральных контрацептивов и препаратов, повышающих свертываемость крови.
Даже в случае отсутствия боли можно наблюдать первые признаки заболевания, которые подскажут о необходимости экстренной госпитализации: развивается острая дыхательная недостаточность.
Симптомы инфаркта легкого
Клинически инфаркт легкого может проявляться в широком спектре – от интенсивной боли в грудной клетке до скрытого протекания. Выраженность симптомов зависит от глубины поражения, локализации пораженного участка, вида инфаркта.
Даже в случае отсутствия боли можно наблюдать первые признаки заболевания, которые подскажут о необходимости экстренной госпитализации: развивается острая дыхательная недостаточность. У больного внезапно ухудшается самочувствие, появляется удушье – он жалуется на нехватку воздуха, может попросить открыть окна в помещении или выйти наружу. Эти меры мало помогают в данном случае, поскольку патогенез одышки связан с легочной недостаточностью вследствие инфаркта.
Через некоторое время появляется выраженная синюшность губ, кончика носа, пальцев – это связано с увеличением в кровотоке количества венозной крови. Еще один характерный признак – падение артериального давления, ухудшение характеристик пульсовой волны. Проверяя пульс у такого человека, следует обращать внимание на его невысокую амплитуду и малую силу.
К более поздним симптомам относятся:
- болевые ощущения – резкая боль в груди и/или разлитая боль в спине, в подмышечной впадине, которая усиливается во время вдоха или выдоха. В зависимости от того, поражено правое легкое или же левое легкое, меняется локализация и интенсивность боли;
- влажный, продуктивный кашель. Сердечная недостаточность ведет к застою крови в легких, ее просачиванию в легочные пузырьки (альвеолы), что вызывает кашель. Мокрота при этом может содержать прожилки алой крови;
- портальная гипертензия – развивается повышение давления в полой вене. Печень при этом увеличивается, становится твердой и болезненной при пальпации, а в полости живота возможно появление свободной жидкости (асцит).
Другими признаками являются липкий холодный пот, озноб, напряжение и полнокровие поверхностных вен шеи, потеря сознания.
Если сердце не успевает прокачивать необходимое количество крови за единицу времени, остаточный объем остается в сосудах, в том числе и легочных. Результатом этого является отек легкого, сужение сосудов, инфаркт.
Диагностика
Постановкой диагноза в клинике занимаются кардиолог и пульмонолог. Во время общего осмотра они отмечают степень цианоза, одышки, включения в акт дыхания дополнительных мышц. В ходе аускультации обращают внимания на хрипы в легких, ослабленное везикулярное дыхание, изменения со стороны сердца – характерные для сердечной недостаточности шумы. На основе данных физического обследования устанавливается предварительный диагноз.
Наиболее информативными методами диагностики являются лабораторные и инструментальные исследования. Первая группа включает общий и биохимический анализ крови, измерение ее газового состава. Инструментальное обследование включают электрокардиограмму, УЗИ или реовазографию вен нижней конечности для нахождения возможных тромбов, рентгенографию, компьютерную томографию.
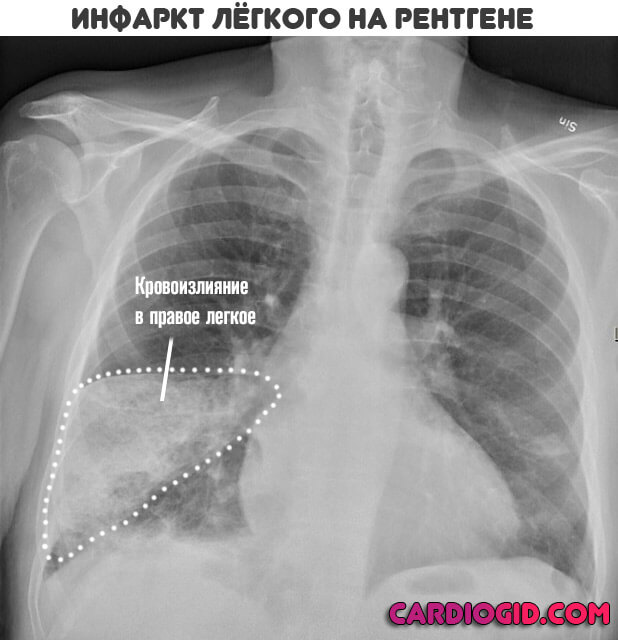
Основными рентген-признаками заболевания является расширение, деформация и усиленная васкуляризация корня легкого, участок повышенной плотности в форме клина, который вершиной направлен к корню легкого, а основой к периферии. Возможно наличие выпота в плевральной полости при длительном течении заболевания.
Макропрепарат пораженного легкого, то есть его внешний вид, характеризируется полнокровием, наличием клинообразной зоны некроза, точечными кровоизлияниями ближе к поверхности легкого, гемодинамическими нарушениями в закупоренных сосудах – стазом, дилатацией. Микропрепарат – образец легкого под микроскопом – обладает характерным для инфаркта описанием: в центре некротические массы, вокруг них воспалительный лейкоцитарный вал, эритроцитарная инфильтрация.
Тактика лечения
Лечение проводится в несколько этапов, усилия направлены на устранение причины заболевания и на облегчение его симптомов.
Легкие обладают одной из наиболее развитых сосудистых сетей в организме и нуждаются в большом притоке крови.
Назначаются фибринолитики и вазодилятаторы для растворения тромбов в сосудах и увеличения просвета сосудов. Для этого применяется гепарин или его аналоги.
Для ослабления болевых ощущений применяются наркотические анальгетики, поскольку обычные обезболивающие средства в таком случае недостаточно эффективны.
Производится массивная инфузионная терапия для поддержания состава крови, нормализации внутренней среды, а также контроля давления – для этого применяют солевые растворы, прессорные препараты.
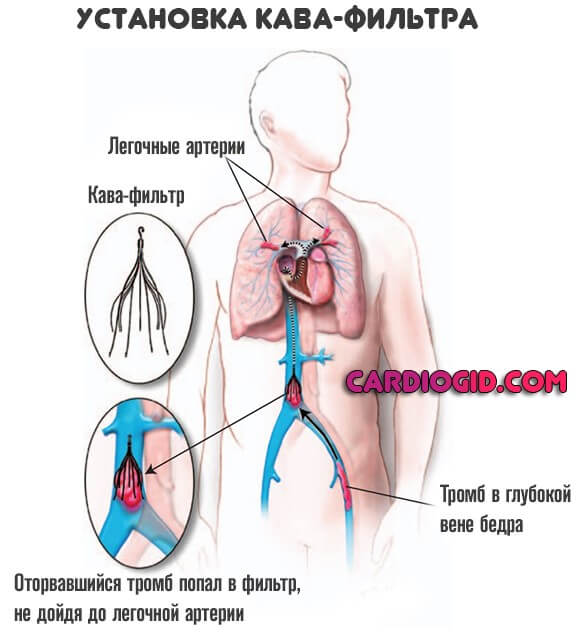
Иногда возникает необходимость в хирургическом лечении, которое заключается в удалении тромба или иной причины отека легкого, установке кава-фильтров в области почечных вен.
Последствия инфаркта легкого и прогноз
Что будет после инфаркта с пациентом? Заболевание приводит к летальному исходу редко, но большую роль в прогнозе играет своевременность оказанной медицинской помощи и вторичные патологии, т. е. осложнения.
Типичным последствием инфаркта при наличии адекватного лечения является замещение некротизированной области легкого соединительной тканью. Из-за этого площадь перфузии газов уменьшается, функциональность легкого снижается.
Соединительнотканный рубец может малигнизироваться, превратившись со временем в рак.
Другими опасными осложнениями являются:
- пневмония, вызванная воспалением легочной ткани вокруг очага некроза и застоем крови в легких. Она чревата присоединением бактериального возбудителя, развитием спаечного процесса и дыхательной недостаточности;
- абсцесс легкого – может осложнить пневмонию или возникать в очаге некроза;
- коллапс – возникает при резком падении артериального давления, которое часто сопутствует данной патологии;
- хроническая легочная недостаточность.
Прогноз зависит от времени, которое прошло до устранения ишемии антикоагулянтами. В большинстве случаев больные возвращаются к нормальной жизни. Развитие осложнений ухудшает прогноз.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
И нфаркт легкого — это острый процесс, сопровождающийся нарушением целостности кровеносного сосуда малого круга. Обычно страдают артерии.
Причина всегда примерно одинакова: тромбоз, закупорка полой структуры сгустком крови, критический рост давления на локальном уровне, разрыв, геморрагия, компрессия паренхимы органа.
Затем возможны варианты. Еще на стадии кровотечения вероятна гибель больного, причем почти мгновенная. Если повезло, нужно следить за состоянием человека. Возможна гангрена, абсцесс, компрессия легкого с развитием дыхательной недостаточности и асфиксии.
Лечение срочное. Консервативное или оперативное. Часто в сочетании. Прогнозы туманны, поскольку нужно учитывать огромное количество факторов.
Механизм развития
В основе лежат два процесса. Первый и самый распространенный — тромбоз. То есть закупорка артерии малого круга сгустком крови.
Чаще всего он образуется далеко от локализации поражения. Конечности как основное место развития. Чуть реже сердце. Например, после перенесенных травм, прочих состояний.
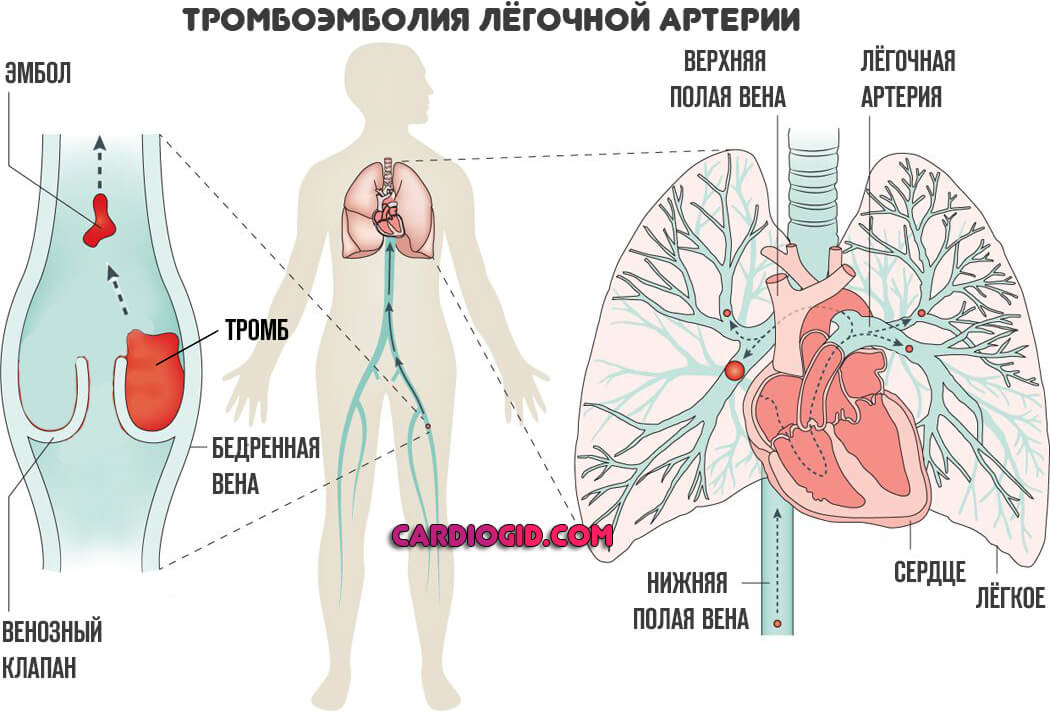
Второй вариант — атеросклероз. Сам по себе он разделяется еще на два типа. Образование на стенках сосуда холестериновых бляшек, отложений жирных соединений, которые радиально обволакивают эндотелий, создают механическое препятствие и не дают крови двигаться в нормальном темпе.
Сужение или стеноз также относится к типу атеросклероза. Сопровождается спонтанным спазмом, изменением диаметра просвета сосуда. Реже отмечаются прочие причины, вроде воспаления (артериита) с рубцеванием и заращением стенки.
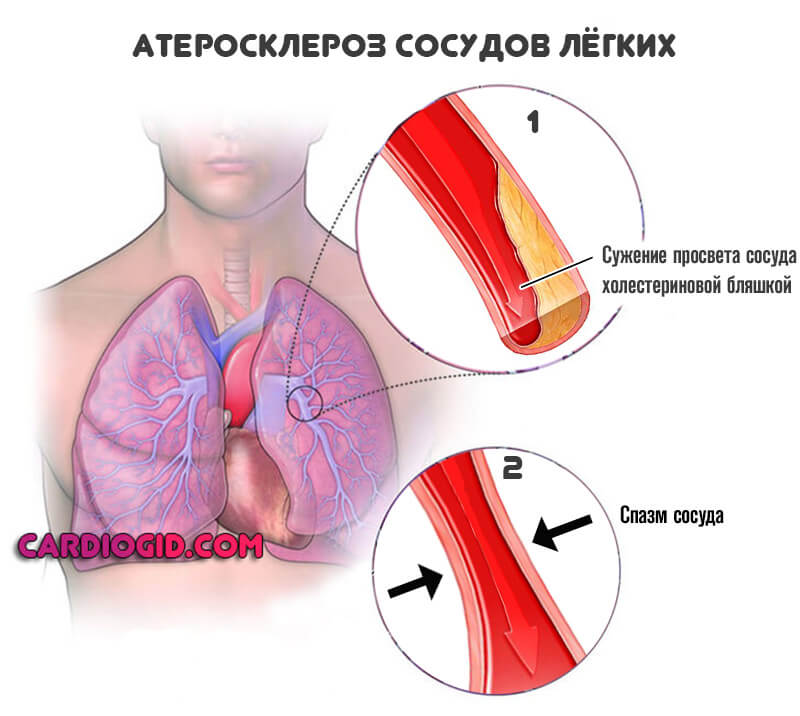
Как бы то ни было, в любом случае развивается выраженный рост давления на локальном уровне. Потому как крови приходится преодолевать большее сопротивление.
Риск сохраняется в течение каждого цикла сокращения сердца, то есть постоянно, пока присутствует патологическое состояние.
В отклонение вовлекается один сосуд или сразу несколько. Дальнейший этап развития сопровождается разрывом артерии.
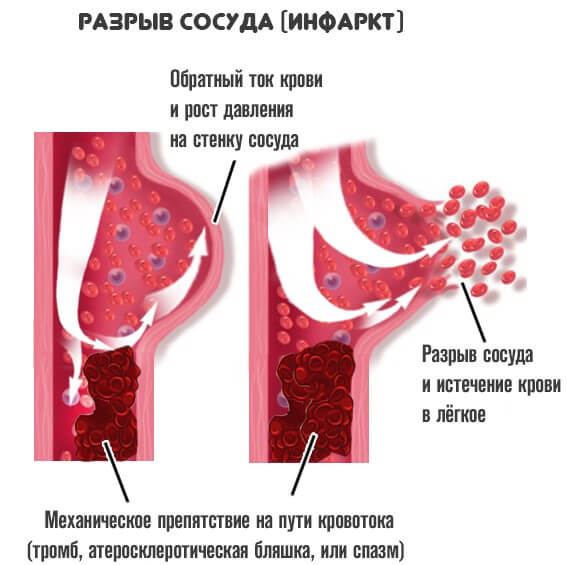
Обычно это не спонтанное и не случайное явление. Оно обусловлено растяжением и истончением тканей.
Кровь обильно изливается в межклеточное пространство, возможно попадание и в грудную клетку, что неминуемо спровоцирует воспаление.
Если пациент не погиб от массивного истечения жидкой ткани, возникают многие осложнения. Причина — в компрессии дыхательных структур, попадании крови в альвеолы (геморрагическая консолидация легочной паренхимы), в грудную клетку и прочие поражающие факторы.
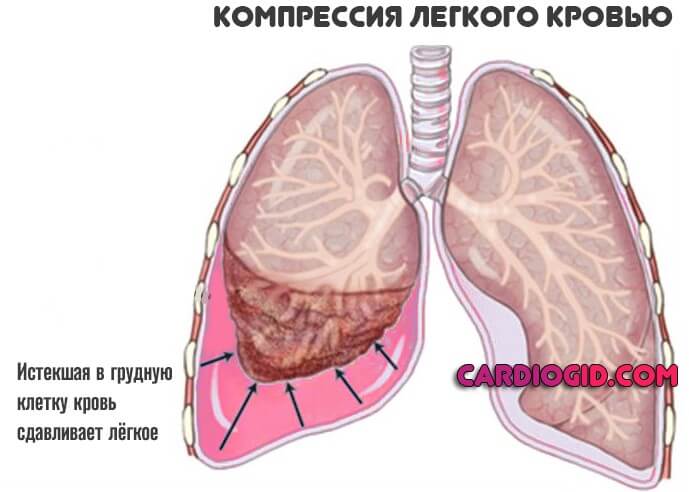
На каждом этапе терапии нужно внимательно следить за состоянием пострадавшего, чтобы не упустить важный момент и вовремя купировать надвигающуюся угрозу.
В одночасье инфаркт легкого не развивается, если не считать острых случаев. Патология формируется вторично, как ответ на текущее заболевание. Обычно речь идет о гипертонии, отклонениях в работе сердца (ИБС, прочие варианты), атеросклероз, холестеринемию.
Симптомы присутствуют в большинстве случаев, но они неявные, слабые, не мотивируют человека обратиться в больницу.
Классификация
Общепринятой типизации рассматриваемого заболевания не существует. Легочный инфаркт можно разделить по нескольким моментам.
- Первый — количество пораженных сосудов. При этом далеко не всегда множественный процесс опаснее единичного. Зависит от типа, диаметра кровоснабжающих структур. Понятно, что разрыв артерии будет фатальнее разрушения нескольких более мелких сосудов.
- Далее, этиология или происхождение. Как правило, инфаркт легких — вторичен по отношению к тому или иному заболеванию.
Но возможны первичные отклонения. При непосредственной закупорке сосуда после перенесенной травмы, при спонтанном образовании тромбов.
Наконец, можно классифицировать патологический процесс по характеру развития. Острый или хронический.
Первый несет летальный исход в 95% случаев. Пациент, окружающие и даже врачи не успевают среагировать. Массивное кровотечение приводит к скорой гибели человека.
Во втором случае прогрессирование происходит месяцы, годы, заканчивается геморрагией и опасным кровотечением. В этот момент разница уже не велика и вероятность гибели идентична.
Симптомы
Для заболевания характерно острое, внезапное начало. Примерная клиническая картина включает в себя группу расстройств самочувствия:
- Невыносимая боль в грудной клетке. Обычно со стороны пораженного легкого, хотя и не всегда.
Врачей и пациентов путает расположение дискомфортного ощущения.
Во время инфаркта возможен отраженный характер синдрома, диффузный тип, когда определиться с локализацией вообще не получается: болит вся грудная клетка.
По характеру ощущение давящее, тянущее, распирающее, жгучее. Прострелов почти не бывает. Возможна пульсация, с усилением дискомфорта с каждым ударом сердца.
- Одышка. Сопровождает человека на протяжении всего острого периода и после него. Если развиваются осложнения, то вероятность сохранения признака многократно растет.
Возможно усугубление проявления. Симптом инфаркта лёгкого присутствует и в полном покое, осложняется при минимальной физической нагрузке, а при перемене положения тела перерастает в удушье, асфиксию.
Это смертельно опасное состояние. Чреватое гибелью от дыхательной недостаточности. В более легких случаях дает минимальный дискомфорт.
- Кровохаркание. Кашель практически сразу становится продуктивным, с отхождением жидкой алой соединительной ткани, возможно с пенистой мокротой. В тяжелых случаях речь идет о полноценном кровотечении, фатальном для человека.
- Слабость, сонливость, ощущение усталости. Астенические проявления возникают в один момент. Связаны с резкой потерей крови.
- Коллаптоидная реакция. В ответ на тот же фактор. Сопровождается потливостью, бледностью кожных покровов, ощущением холода, зябкостью, спутанностью сознания, тремором (дрожанием конечностей, подбородка).
Это специфические признаки патологического процесса. Примерно в 86% случаев и даже более развиваются дополнительные проявления. Причина в формировании вторичного инфаркта миокарда.
Почему добавляется еще и деструкция сердечной мышцы? Поскольку легкие не способны обеспечить кровь кислородом, наступает ишемия всех систем. В том числе недополучает питания и орган. Развивается коронарная недостаточность.
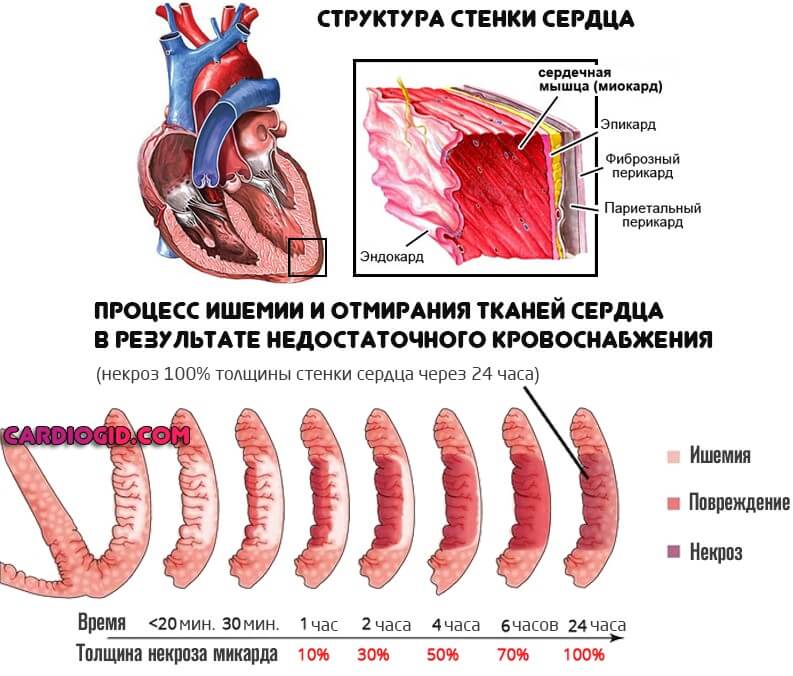
Дополнительные симптомы инфаркта миокарда путают всю клиническую картину и могут сбить врача со следа, особенно, если недостаточно опыта. Требуется дифференцировать состояния, медлить нельзя. Счет идет на минуты.
При присоединении коронарной недостаточности риск гибели возрастает почти на 60% вне зависимости от обширности поражения.
Среди прочих признаков:
- Изменение сердечного ритма. По типу брадикардии. Урежения ЧСС, до критических отметок, ниже 50 ударов в минуту.
- Резкое падение артериального давления. Также до минимальных значений, что только усложняет общее состояние. Сократительная способность миокарда падает, орган не обеспечивает питательными веществами и кислородом даже себя.
- Тошнота, рвота. Кратковременные.
- Потеря сознания.
Процесс продолжает двигаться по цепи. В течение считанных минут рискует развиться полиорганная недостаточность и гибель больного.
Не всегда все так плачевно. В некоторых случаях, если объем поражения не велик, симптомов может не оказаться вовсе.
При этом, спонтанное восстановление наступает довольно быстро. Требуется от 4 до 12 дней. Лечение ускоряет процесс. Но обнаруживается нарушение случайно.
Возможна картина, напоминающая туберкулез или воспаление легких. Геморрагия выявляется во время рентгена.
Клиника может включать в себя и неврологические признаки: болевой синдром, головокружение, тошноту, рвоту, потерю сознания, обмороки. Развивается генерализованная дисфункция всего организма. Это крайне опасный процесс.
Причины
Факторы многообразны. На раннем этапе помощи этиология играет второстепенную роль, не считая непосредственной сиюминутной связи между основным расстройством и легочным инфарктом.
Потом определиться с фактором жизненно важно: никто не даст гарантий, что не случится фатального рецидива. Это ключевой момент терапии.
- Кардиомиопатия. Аномальное утолщение стенок мышечного органа, также расширение камер (дилатация).
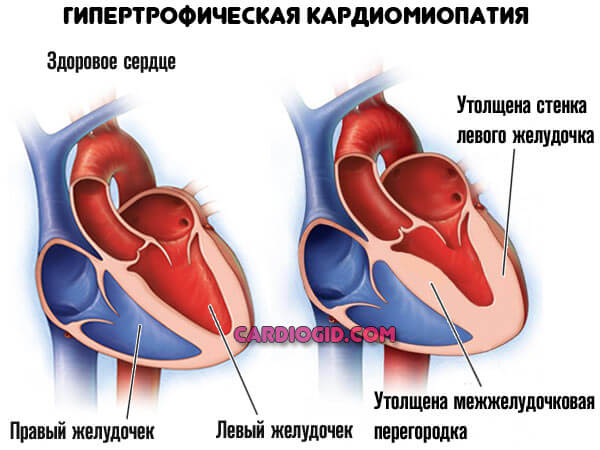
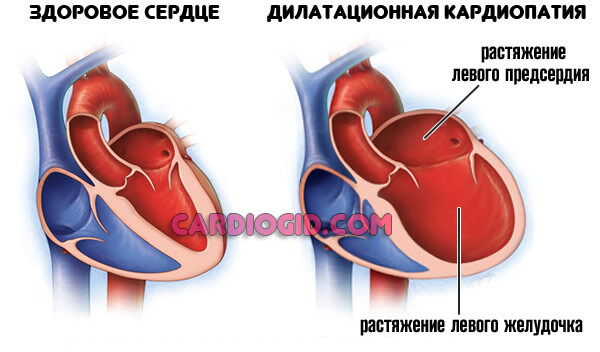
- Артериальная гипертензия. Несколько реже провоцирует рассматриваемое расстройство.
- Чрезмерное количество холестерина в крови. Развивается в результате обменных нарушений, заболеваний эндокринного плана.
- Опухоли любой локализации. Особенно, злокачественные, инфильтрирующие прочие ткани и обуславливающие кровоизлияния. Также доброкачественные, сдавливающие сосуды и провоцирующие геморрагию.
- Ревматизм. Аутоиммунный процесс. Сопровождается тяжелым воспалением сердечных структур.
- Анемия, также и обратное явление, с избытком гемоглобина, загустеванием крови.
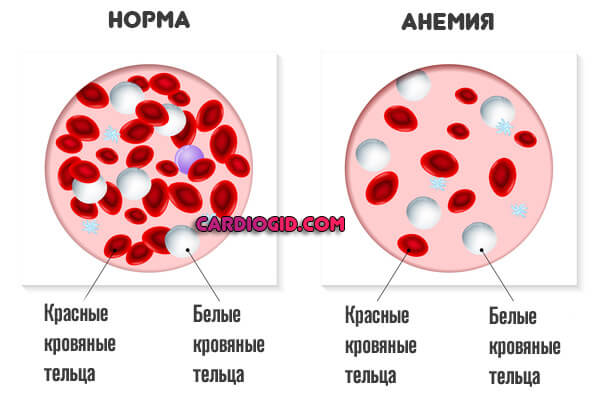
- Чрезмерно быстрая свертываемость жидкой ткани. Гиперкоагуляция.
- Переломы, травмы костей грудной клетки. Прочих структур с развитием кровотечений. Ключевой момент — обязательная геморрагия. Потому как основу в подавляющем большинстве описанных ситуаций составляет образование тромба, его отрыв и дальнейшее движение в сторону малого круга.
Другой вариант обусловлен холестеринемией. Развивается она как итог обменных нарушений. Классическое заболевание — атеросклероз.
Прочие факторы, вроде артериита, васкулита имеют место, но встречаются в разы реже, потому их исключают в последнюю очередь. На долю приходится 3-4% от общей массы.
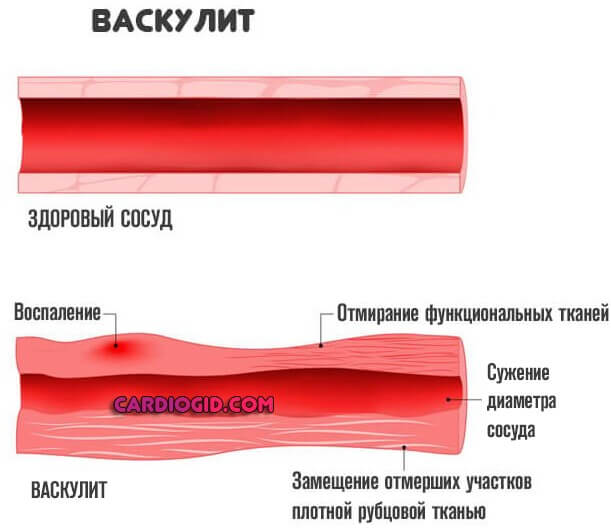
Часто фактором развития инфаркта выступает ТЭЛА — тромбоэмболия легочной артерии . Заболевание в большинстве своем фатальное, шансов на выживание при разрыве сосуда минимум, если не сказать что таковые вообще отсутствуют.
Консолидация легочной ткани (заполнение альвеол кровью, вместо воздуха) оказывается смертельной в 98% случаев и более в перспективе считанных минут. Остальные погибают в течение суток, максимум двух.
Случаи выживания можно пересчитать по пальцам одной руки, что связано со стремительным развитием расстройства, массивным кровотечением. Времени на реагирование и тем более помощь не хватает.
Диагностика
Обследования проводятся в срочном порядке при поступлении пациента в больницу. На долгие изыскания времени нет.
Ограничиваются первичным осмотром, который включает в себя оценку симптомов, полной клинической картины, артериального давления, частоты сердечных сокращений. Типично сочетание коллаптоидной реакции с кровохарканием. Обязательна рентгенография. Затем оказывают первую помощь.
Только потом можно приступать к более тщательной диагностике. Она преследует две цели: выявить последствия неотложного состояния, определиться с первопричиной нарушения, чтобы предотвратить развитие рецидива в будущем.
Перечень мероприятий довольно широк:
- Устный опрос и сбор анамнеза для определения ключевых факторов.
- Измерение артериального давления, частоты сердечных сокращений.
- Рентген грудной клетки.
- МРТ той же области. Более предпочтительная методика, направлена на выявление мельчайших анатомических дефектов. Считается золотым стандартом.
- Коронография.
- Электрокардиография. Для определения аритмических расстройств, возможных функциональных нарушений.
- Эхокардиография. Визуализирует ткани, по сути представляет собой УЗИ. Используется в рамках ранней диагностики. В системе с ЭКГ дает много информации.
- Анализ крови общий, биохимический с определением липопротеидов низкой и высокой плотности (плохой и хороший холестерин соответственно), атерогенного индекса. Используется для косвенного подтверждения атеросклероза.
Диагностика проводится быстро, чтобы начать восстановление исходного положения больного, насколько это возможно в рамках перенесенного смертельно опасного состояния.
Лечение
Терапия на раннем этапе консервативная. Применяется большая группа разнородных средств.
Как только человек поступил в стационар в остром состоянии, показано применение ряда медикаментов:
- Тромболитики. Растворяют сгусток, нормализуют проходимость сосуда. Стрептокиназа, Урокиназа. Нужно учитывать некоторые противопоказания.
- Антиагреганты, противокоагуляционные средства. Аспирин, Гепарин. Нормализуют реологические свойства крови. В первую очередь — текучесть.
- Болеутоляющие наркотического ряда. Для снятия выраженного, мучительного дискомфорта.
- Спазмолитики. С теми же целями. Папаверин как вариант.
- Критическое падение артериального давления и частоты сердечных сокращений, коллапс купируют Дофамином, Эпинефрином. Это опасные средства, но вариантов не так много.
По окончании можно думать о коррекции последующих отклонений. Используются медикаменты других групп:
- Ангиопротекторы . Анавенол. Для укрепления сосудов.
- Средства для восстановления нормального кровотока: Актовегин и аналоги.
Эуфиллин, Преднизолон для приведения в порядок дыхательной деятельности. - Противогипертензивные срочного действия (в рамках купирования повышенных показателей АД). Лучше ограничиться диуретиками вроде Фуросемида.
- Также вводятся сердечные гликозиды для нормализации сократительной способности миокарда.
В обязательном порядке уже по окончании острого периода легочного инфаркта применяют антибиотики широкого спектра действия: цефалоспорины, фторхинолоны, макролиды и противовоспалительные гормонального профиля (Преднизолон, Дексаметазон).
Хирургическое лечение заключается в установке кава-фильтра в сосудистое русло (нижнюю полую вену), чтобы предотвратить движения тромбов по системе.
На фоне осложнений проводится резекция легочной ткани или тотальное удаление органа при его неработоспособности.
Прогноз
Туманный. При раннем начале лечения, хорошем здоровье, молодом возрасте, отсутствии вредных привычек и сопутствующих заболеваний — от условно благоприятного до нейтрального. Риски все равно слишком высоки.
При развитии негативных явлений (некроз паренхимы и т.д.), стремительном прогрессировании — негативный. Если говорить усреднено, выживаемость составляет 30-40%. Или меньше. Данные различны.
Осложнения
Все последствия инфаркта лёгкого несут опасность смерти или минимум тяжелой инвалидности с отсроченной гибелью.
- Абсцесс, гангрена легкого. В первом случае образуется участок некроза, хорошо инкапсулированный. Во втором — очаговый, а затем общий распад парного органа.
- Пневмоторакс. Выход воздуха из разрушенных альвеол в грудную клетку. Имеет закрытый характер, что нетипично для этого состояния.
- Образование кальцинатов, дыхательная недостаточность ввиду рубцевания тканей.
- Массивное кровотечение. В результате дальнейшего прогрессирования расстройства или следующего рецидива.
- Сепсис. Заражение крови с генерализованным воспалением всех тканей.
Осложнения предотвращаются в рамках вторичной профилактики.
Инфаркт легкого — опасное, смертоносное в большинстве своем неотложное состояние. Требует госпитализации, быстрого лечения.
Спонтанно развивается редко. Чаще присутствует предварительный этап, на который мало кто обращает внимание. При комплексном подходе шансы на восстановление присутствуют.
Инфаркт легкого – что это
Инфаркт легкого – это нарушение кровообращения на отдельном участке легочной паренхимы. Второе название болезни – легочная эмболия. Она возникает из-за закупорки сегментарных, долевых и более мелких легочных артерий тромбом.
Согласно статистике, инфаркт легкого составляет примерно 10-25% от всех случаев тромбоэмболии легочной артерии (ТЭЛА). Довольно часто диагноз не устанавливается при жизни пациента. Летальный исход от заболевания регистрируется по разным источникам у 5-30% больных. Риск смерти от легочной эмболии повышается, если отсутствует грамотное лечение, имеются сопутствующие фоновые патологии.
Следует отметить, инфаркт правого легкого встречается в два раза чаще, чем левого. Нижние доли органа поражаются в четыре раза чаще верхних.
Инфаркт легкого – классификация заболевания
В зависимости от того, насколько сильно закрыт просвет легочной артерии тромбоэмболом, выделяют следующие виды инфаркта легкого:
- Субмассивная тромбоэмболия (диагностируется закупорка на уровне сегментарных и долевых ветвей).
- Массивная тромбоэмболия (тромб перекрывает основной ствол либо главные ветви легочной артерии).
- Тромбоэмболия мелких легочных артерий.
Также инфаркт легкого может быть:
- первичным (неизвестно, откуда оторвался тромбоэмбол) и вторичным (помимо легочной эмболии, у больного имеется тромбофлебит вен);
- обширным (большая площадь поражения) и ограниченным (перекрыты только субсегментарные ветви легочной артерии);
- осложненным (сепсисом, кровохарканьем, эмпиемой плевры, абсцедированием) и неосложненным.
Геморрагический инфаркт легкого
Тромбоэмболия легочных артерий нередко приводит к ишемизации легочной паренхимы. В результате поврежденная ткань легкого переполняется кровью, которая поступает из зон с нормальной васкуляризацией. Развивается геморрагический инфаркт легкого.
На участке воспаления создаются оптимальные условия для развития инфекции, что провоцирует возникновение симптомов инфаркт-пневмонии. Если ветвь легочной артерии перекрывается инфицированным тромбом, отмечается деструкция паренхимы, формируется абсцесс легкого.
Причины развития инфаркта легкого
Чаще всего инфаркт легкого развивается у лиц, которые страдают от заболеваний сердечно-сосудистой системы:
При этом тромбы формируются в ушке правого предсердия и заносятся с током крови в артерии малого круга.
Также причинами инфаркта легкого могут стать:
При этих двух заболеваниях опасными являются флотирующие тромбы, которые закреплены в дистальном отделе венозного сосуда.
К прочим причинам легочной эмболии относятся:
- перелом трубчатых костей, из-за которого больной вынужден долгое время соблюдать постельный режим;
- кесарево сечение, естественные роды;
- обширные торакальные, абдоминальные и гинекологические операции;
- геморроидэктомии.
Риск возникновения инфаркта легкого высок у лиц старше 60 лет, а также при:
- рецидивирующих венозных тромбозах;
- наследственной отягощенности по ТЭЛА;
- приеме гормональных контрацептивов;
- наличии опухоли поджелудочной железы;
- ожирении;
- легочной гипертензии.
Опасными фоновыми патологиями считаются:
- ДВС-синдром;
- серповидно-клеточная анемия;
- полицитемия;
- гепарининдуцированная тромбоцитопения.
