Л ёгочная гипертензия (ЛГ) — это повышение показателя среднего давления в легочной артерии до 25 мм рт. ст. и более.
Итогом становится увеличение сопротивления в кровеносном русле, нарушение питания правого желудочка сердца и развитие грозных осложнений со стороны всех органов и систем по причине выраженной гипоксии.
В 80% случаев (данные европейского сообщества кардиологов) наступает летальный исход.
Причем перспективы подобного сценария характеризуются числом в 3-10 лет, бывает меньше при агрессивном течении основного процесса.
Контингент пациентов — это молодые женщины в возрасте до 40 лет. Согласно данным статистики, соотношения представительниц слабого пола к мужчинам характеризуется как 4-5:1. Смертность среди сильной части человечества, однако, выше в разы.
Малосимптоматичное течение, отсутствие специфических проявлений приводят к тому, что диагноз выставляется на поздней стадии, когда помочь почти невозможно. А порой и вовсе по результатам патологоанатомического исследования.
Специфические меры профилактики не выработаны, как и способы раннего скрининга.
| Диагноз — легочная гипертензия ставится при показателе более 25 мм.рт.ст. в покое по данным катетеризации правых отделов сердца. |
Механизм развития болезни
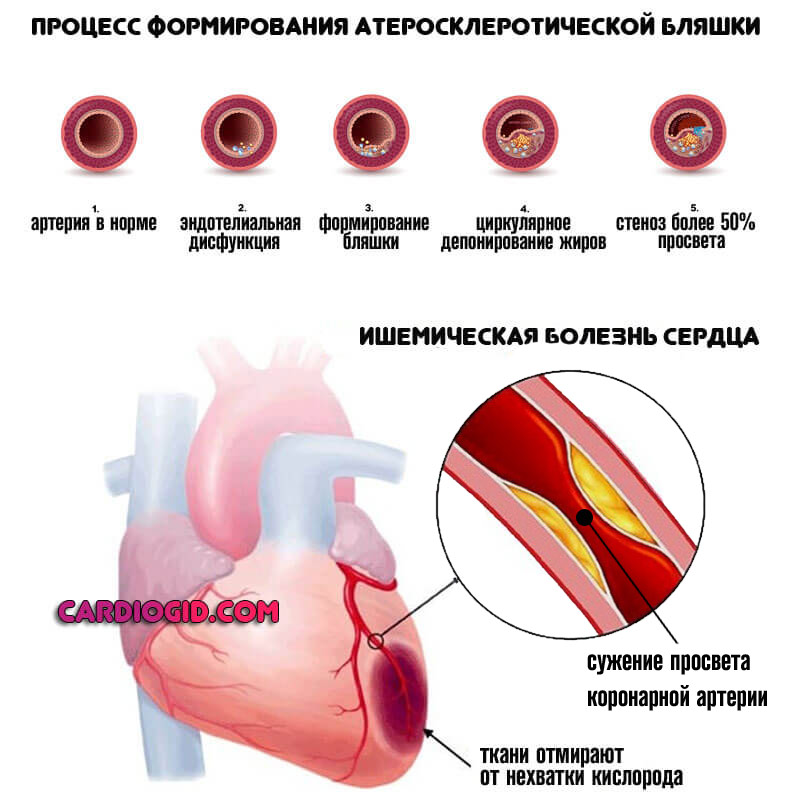
Предшествует патологическому состоянию стеноз или сужение просвета кровеносных сосудов, в том числе мелких ветвей и средних структур, отходящих от легочной артерии.
Эндотелий, то есть внутренняя выстилка сосудов утолщается. Это адаптивный механизм.
Давление в легочной артерии растет прогрессивно, стремительно, повышается нагрузка на правый желудочек, что приводит к его гипертрофии (утолщению).
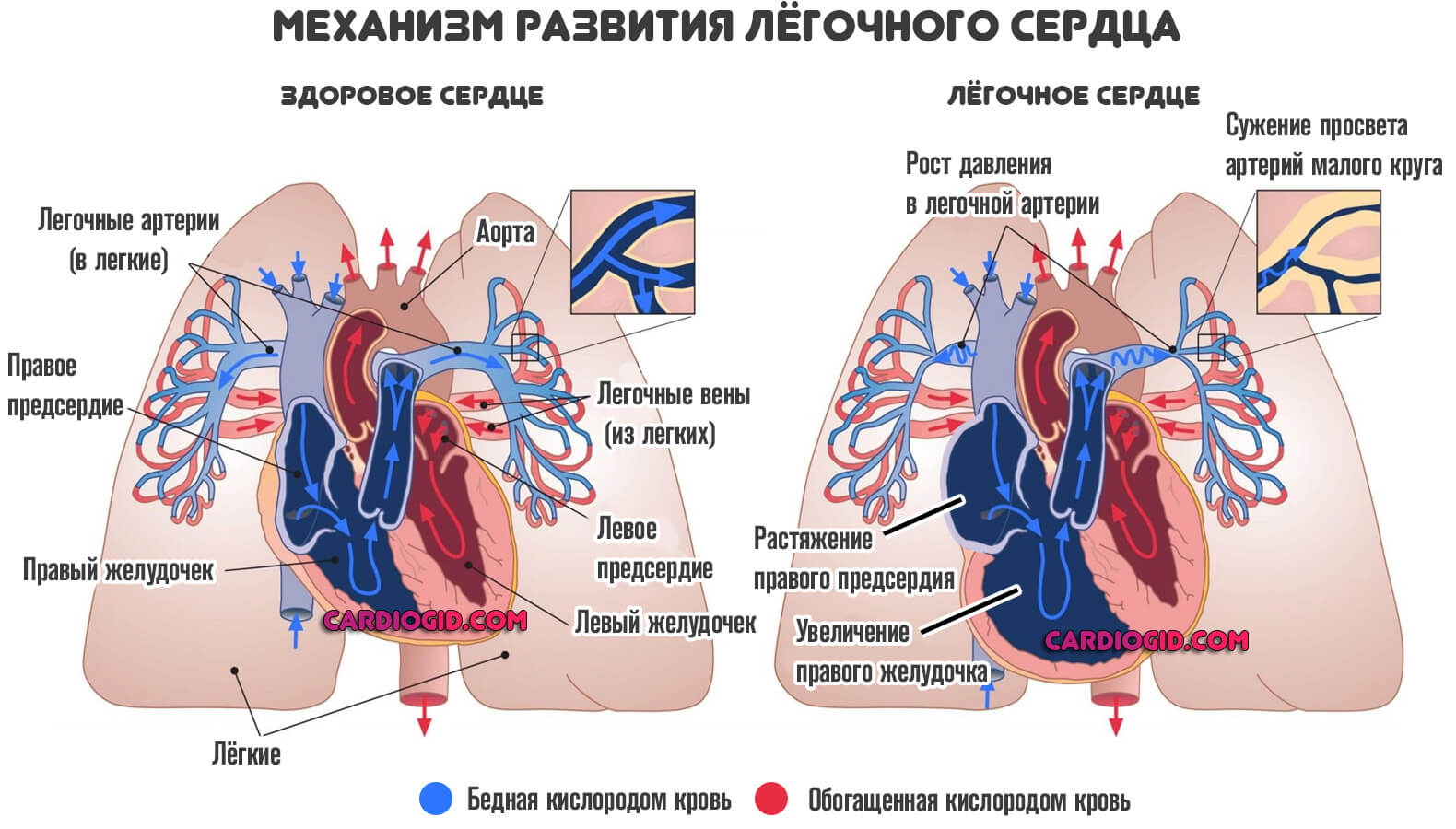
Сократительная способность падает, нарастают явления сердечной недостаточности. Формируется классический патологический процесс — легочное сердце .
Протекает у всех по-разному, но благоприятный исход встречается далеко не всегда.
Факторы риска
Легочная гипертензия — загадка, как для пульмонологов, так и для кардиологов. Патогенез не установлен. Можно говорить лишь о факторах, увеличивающих риск становления болезнетворного процесса.
Разрушает нормальный гормональный фон до основания. Эстроген-гестагенные препараты провоцируют искусственное падение прогестерона, частично ответственного за адекватное ингибирование пролиферативных процессов в организме (нарушает деление некоторых клеток), также именно это вещество способствует стабильной регуляции сосудистого тонуса у представительниц слабого пола.
Повышение эстрогенов провоцирует воспалительные процессы, усугубляет течение гипертонической болезни. По всей видимости, именно это связано с большей распространенностью у женщин.
Легочные проблемы могут стать осложнением болезни сердечнососудистой системы. Это закономерный исход, если не лечиться или проводить неправильную терапию.
Отчасти виноваты врачи, не способные поставить верный диагноз и вовремя среагировать на надвигающуюся угрозу.
В большинстве случаев роли не играет. Поскольку болезни сами по себе по наследству не передаются. При этом другие поколения от предыдущих получают особенности кровеносной, иммунной систем.
Артериальное давление наблюдается почти у всех потомков человека, страдающего гипертензией. Можно предотвратить развитие болезней в рамках профилактики, но мало кто уделяют этому вопросу внимание.
Потенциал к формированию патологий сердечнососудистой системы обуславливается количеством больных родственников и полом: женщины подвержены в максимальной степени из-за генетических особенностей.
Легочная гипертензия в такой ситуации становится вторичной, развивается как итог длительно текущего повышения АД или аутоиммунных патологий.
Такие заболевания как ревматоидный артрит, системная красная волчанка, тиреоидит Хашимото, иные аутоиммунные патологии сказываются на вероятности развития легочной гипертензии.
По статистике, пациенты с описываемыми диагнозами страдают почти втрое чаще , чем относительно здоровые люди. Подобную корреляцию отметили уже 20-30 лет назад.
Тем самым, легочная гипертензия — идиопатическая. Определить конкретные причины развития состояния трудно, если не сказать невозможно.
Специфические исследования по этому вопросу ведутся до сих пор. Определение этиологии, патогенеза позволят выработать эффективную терапевтическую тактику, меры раннего скрининга и профилактики.
Несмотря на все сказанное, болезнь считается малораспространенной и диагностируется в 7-13% клинических ситуаций, что не так много.
Основные факторы становления болезни у пациентов
Причины также не до конца понятны. Частично удалось выявить некоторые патологии, способные привести к развитию вторичной легочной гипертензии.
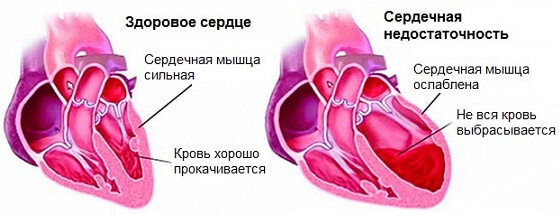
- Застойная сердечная недостаточность. Нарушение работы предсердий и желудочков в результате ослабленного питания или иных факторов. Часто заканчивается инфарктом миокарда.
Но одно другому не мешает. Острое нарушение кровообращения может сочетаться с нарастающими явлениями легочной гипертензии.
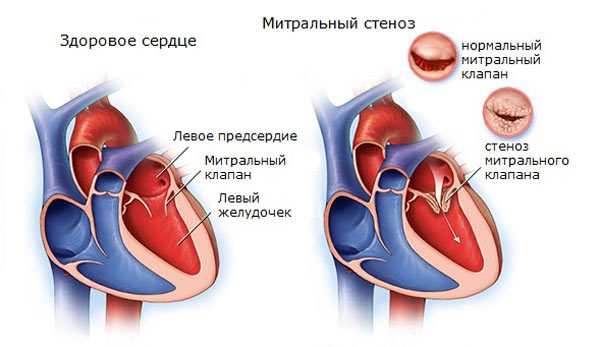
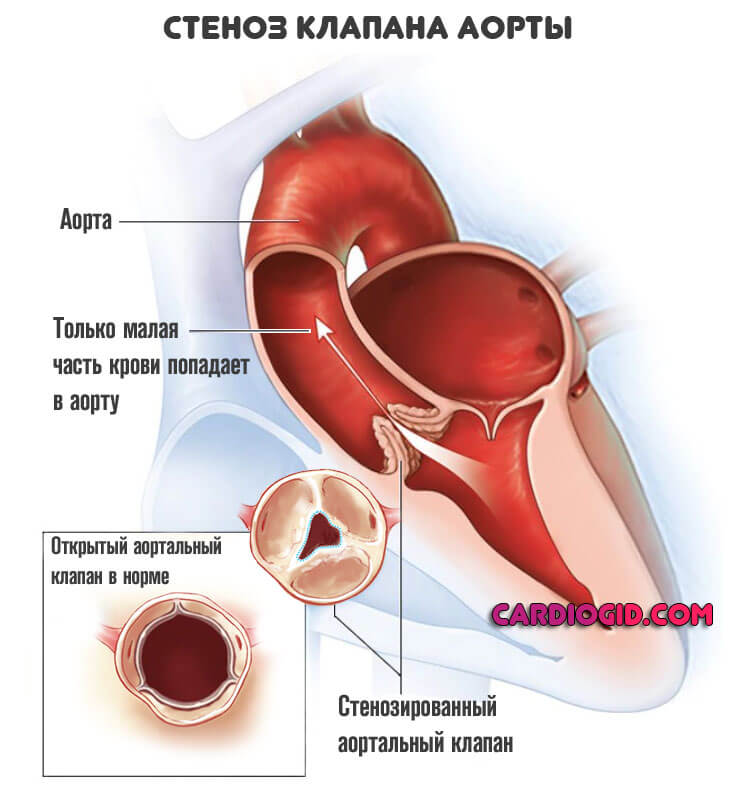
- Врожденные и приобретенные пороки сердца. В результате неправильной работы (например при стенозе аортального клапана ) нагрузка на артерии распределяется неравномерно. Нередко это приводит к патологическому расширению эндотеолия (внутренней выстилки сосуда), гипертрофией.
- Хроническая обструктивная болезнь легких. Деструктивный процесс, который рано или поздно наведывается к курильщикам и работникам вредных производств.
Определяется массой симптомов, легочная гипертензия выступает поздним следствием болезни, особо грозным ее осложнением, в то же время самым тихим и незаметным.
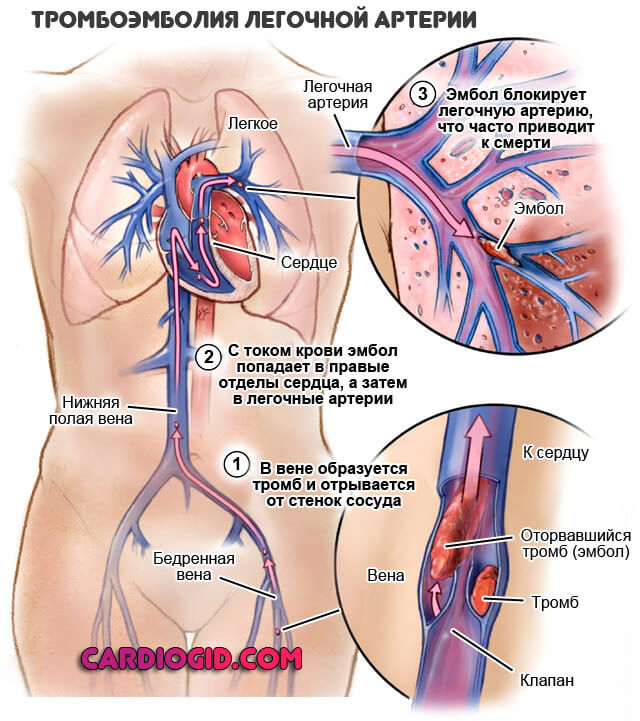
- Хронический тромбоз легочной артерии и ее ветвей. Сказывается частичная закупорка просвета патологическими объектами: кровяными сгустками, пузырьками воздуха. Первое намного чаще.
Лечиться процесс должен в срочном порядке, поскольку частичная закупорка может стать полной.
Отсюда нарушение кровообращения, острое изменение характера сердечной деятельности и летальный исход на протяжении нескольких минут.
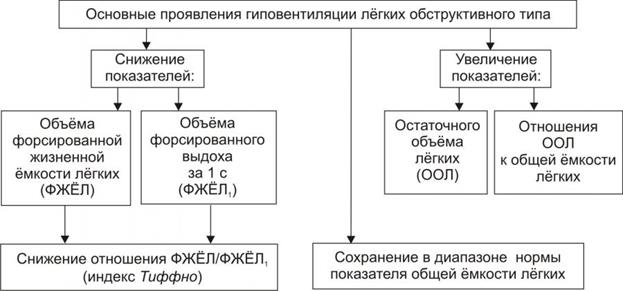
- Гиповентиляция легких. В результате длительного течения патологий дыхательной системы: от деструктивных бронхитов до астмы, иных процессов подобного же рода. Лечится основная причина.
Этиотропная терапия при этом не должна вредить сердечнососудистой системе. Часто пульмонологи и аллергологи бездумно назначают глюкокортикоиды, совершенно невзирая на последствия.
А подобные весьма часто встречаются. В том числе рост давления в легочной артерии, аорте.
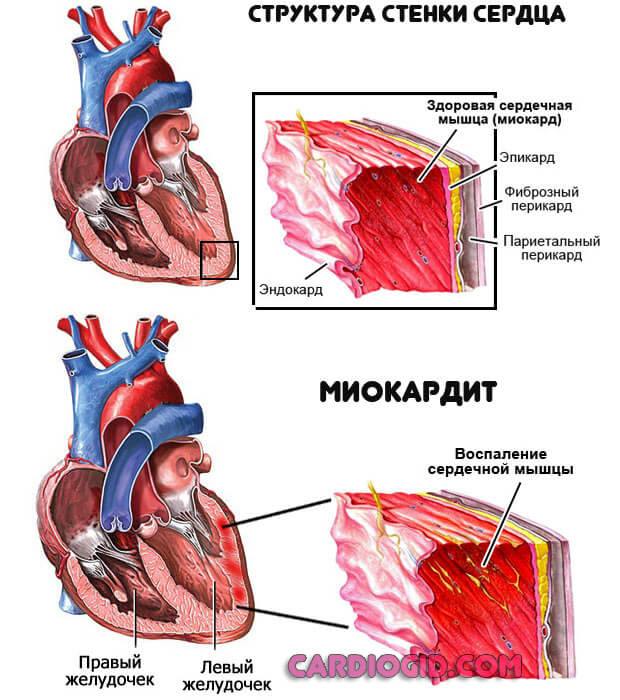
- Миокардит. Воспалительная патология сердца (среднего мышечного слоя органа). Возникает как осложнение инфекционных заболеваний, реже в качестве первичного явления. Провоцируется гноеродной флорой.
- Цирроз печени. Острый гепатонекроз. Иначе говоря, разрушительный процесс, затрагивающий гепатоциты (клетки органа).
Наиболее часто встречается у алкоголиков со стажем. Реже у больных гепатитом B,C, страдающих лекарственными интоксикациями.
Легкие страдают не в первую очередь, это симптом развитого заболевания, когда разрушительный процесс достигает 40-50% от общего объема печени.
Компенсированная форма имеет меньшие риски, хотя списывать со счетов ее нельзя.
- ВИЧ-инфекция. Ввиду развития ослабления иммунитета до критических показателей у пациентов со СПИДОМ наблюдается почти поголовно (страдает каждый третий). Это еще один фактор ранней смерти больных подобного профиля.
Клиническая классификация патологического процесса
Подразделить легочную гипертензию можно по разным основаниям. Обе представленных ниже типологии признаны в медицинской практике.
В зависимости от степени ограничений, тяжести процесса, выделяют несколько классов:
- Первый . Характеризуется минимальными изменениями со стороны органов и систем. Легочная гипертензия 1 степени это наиболее благоприятный момент для лечения, но выявить патологию невероятно трудно. Нужно искать специально, ввиду отсутствия симптомов заподозрить проблему получается не сразу.
- Второй . Изменения уже более выражены. Происходит утолщение сердца, но незначительное. Физическая активность снижается слабо, симптомов минимум. На этом этап обратить процесс вспять еще возможно без особых последствий для организма пациента, но уже требуется комплексное лечение в условиях стационара.
- Третий . Симптоматика достаточно явная. Но еще неспецифичная, что не дает своевременно поставить и верифицировать диагноз. Грамотный профессионал сможет заподозрить неладное уже на глаз, достаточно провести профильные исследования.
- Четвертый . Крайняя, терминальная стадия. Клиническая картина налицо, но даже в такой ситуации характерных симптомов нет. Можно легко спутать процесс с классической гипертензией. Диагноз ставится именно в этот момент, и чуть чаще уже во время вскрытия.
Общепризнанная классификация, однако, не дает ответов, откуда берется процесс. Этот вопрос решает вторая типизация, в зависимости от этиологии.
- Наследственный фактор. Споры о влиянии подобного момента ведутся не один год, и столько же продолжатся. По всей видимости, генетическая предрасположенность обладает большой важностью.
- Идиопатическая этиология. Этот диагноз ставят, когда разобраться в ситуации не выходит. То есть клиника — налицо, причины не понятны.
- Ассоциированная форма. Характеризуется вторичностью. Развивается результате становления того или иного патологического процесса, обуславливающего болезнь.
- Персистирующая. Появляется у новорожденных, но факторы формирования также не понятны. Вероятна связь между перинатальным периодом и проблемой.
- Медикаментозная или токсическая. В результате длительного приема кортикостероидов, тонизирующих средств и некоторых иных препаратов комплексного действия с разрушительными побочными эффектами.
Другие возможные группы лекарств: антидепрессанты и нормотимики, антипсихотики, тем более старого поколения, типичные, ибупрофен и противовоспалительные нестероидного происхождения, антибиотики и, уже названные в начале материала оральные противозачаточные.
Также сказывается прием психоактивных веществ. Такие наркотики, как кокаин и амфетамин сильно бьют по легочным структурам, сердцу и сосудам.
Даже кратковременный прием дает знать о себе неблагоприятными последствиями подобного рода.
Гипертензия легких формируется как ответ на патологический процесс, в качестве первичной болезни встречается редко. Точный процент не известен.
Симптомы, общие и в зависимости от стадии
Среди проявлений, типичных для всех этапов патологического процесса:
- Одышка без видимой причины. Легкие не могут нормально функционировать в результате плохого кровообращения.
- Гипоксия и нарушение клеточного обмена приводит к ингибированию синтеза АТФ. Отсюда мышечная слабость, невозможность нормально двигаться, быстрая утомляемость и иные проявления подобного же рода.
- Кашель. Стойкий, без выделения мокроты, непродуктивны и сухой. Сопровождает легочную гипертензию всегда.
- Охриплость, невозможность управлять голосом.
- Тахикардия в результате нарушения нормального снабжения сердца кровью и питательными веществами.
- Обмороки.
- Ишемия церебральных структур и, соответственно, головокружение, цефалгия, тошнота, рвота. Вплоть до явлений инсульта.
- Отеки нижних конечностей.
- Боли в правом подреберье. Могут быть первичными, в результате поражения печени или вторичными, как итог вовлечения органа в патологический процесс.
Отсутствие специфических проявлений приводит к невозможности своевременной диагностики. С другой же стороны, выраженная клиническая картина формируется, когда давление в сосуде растет в 2 раза по сравнению с нормальными показателями.
- 1 стадия. Физическая активность не изменяется. Интенсивные нагрузки приводят к головокружению, цефалгии, одышке, явлениям гипоксии тканей незначительного характера.
- 2 этап. Слабое снижение физической активности. Пациент еще может заниматься повседневной привычной деятельностью. Но уже с некоторыми ограничениями. В результате возникает одышка, сердцебиение, проблемы с мышцами.
- 3 стадия. Существенное снижение сил. Невозможна, в том числе, минимальная активность.
- 4 этап. Симптомы появляются даже в состоянии полного покоя.
Умеренная легочная гипертензия — это оптимальный момент для начала терапии. Катастрофические последствия еще не настали, а признаки достаточно выражены.
Еще лучше провести специфическое лечение в самом зародыше состояния. Симптомы легочной гипертензии развиваются со стороны легких, сосудов, сердца.
Диагностика
Обследование пациентов с подозрением на легочную гипертензию проводится пульмонологом и кардиологом, в тандеме. Схема диагностических мероприятий выглядит таким образом:
- Опрос больного. Обычно первая жалоба, которую предъявляют люди — одышка выраженного характера, давящий дискомфорт в груди.
- Сбор анамнеза. Наследственность играет большую роль, как уже и было сказано.
- Исследование визуальных данных. У пациентов с легочной гипертензией наблюдается деформация дистальных фаланг пальцев, ногтей по специфическому типу.
- Выслушивание дыхательного звука. Определяется ослабление тонов, их расщепление.
- Электрокардиография. Для оценки общего состояния сердца и интенсивности его работы. Проводится в первый же момент. Позволяет заметить минимальные отклонения.
- Эхокардиография. Выявляется гипертрофия правого желудочка.
- Томография, в первую очередь компьютерная. Легочные артерии увеличиваются и расширяются, что специфично для рассматриваемого состояния. Обнаруживаются изменения со стороны сердца.
- Рентгенография легких. Недостаточно информативна, но более доступна.
- Катетеризация артерии. Проводится с осторожностью, позволяет быстро измерить давление внутри анатомической структуры.
- Ангиопульмонография.
- Оценка показателя тонометра рутинное (в помощью бытового аппарата).
- Наконец, способно потребоваться суточное мониторирование.
Схема диагностики примерно такова. На усмотрение ведущих специалистов очередность может быть изменена.
Лечение медикаментозное
Проводится в качестве первичной меры. Назначаются препараты следующих фармацевтических групп:
Консервативное лечение легочной гипертензии эффективно на 1-2 стадиях, когда болезнь еще не перешла на терминальный этап. Конкретные наименования медикаментов, подбираются лечащими врачами, ведущими пациента.
Необходимо подобрать правильную дозировку и комбинацию, делать это лучше в стационарных условиях (пульмонология или кардиология).
Хирургическое лечение
Показано при неэффективности консервативных методик. Заключается в трансплантации легких и сердца. На данный момент в условиях российской действительности и реалий стран СНГ, почти невозможно дождаться очереди на подобную операцию.
В других государствах также все не радужно, что обуславливается несовершенством медицинского законодательства и, как итог, малым количеством потенциальных доноров.
В качестве хирургической меры при тромбоэмболии назначают легочную тромбоэндартериэктомию (операцию по удалению тромба из начальных ветвей легочной артерии).
Метод позволяет снять нагрузку с правого желудочка, но осуществим только пока тромб не начал перерождаться в соединительную ткань.
Прогноз
Первичная форма легочной гипертензии неблагоприятна, даже слишком. Пациенты живут не более 1-2 лет.
Вторичная протекает легче, тем более при благоприятном отклике на проводимую терапию. Есть шанс на компенсацию и хорошую выживаемость.
При длительно текущем процессе с устойчиво высоким давлением в легочной артерии пациент погибает в течение 5 лет.
В заключение
Легочная гипертензия это — опасное осложнение множества болезней. Требует серьезного подхода и помощи со стороны целой группы специалистов.
Медлить с диагностикой нельзя, каждый день на счету. При несвоевременном начале летальный исход почти гарантирован в краткосрочной перспективе.

Классификация патологического состояния
Легочная артериальная гипертензия в соответствии с состоянием легочного сердца (увеличение правых сердечных отделов из-за повышения давления в малом круге кровообращения) и катетеризацией правых отделов сердца делится на следующие категории:
- заболевание с поражением левой части сердца (например, при пороках сердца, дефектах клапанов, длительной сердечной недостаточности, болезнь коронарной артерии);
- заболевание с расширением легочной артерии и увеличением потока через нее (например, заболевание является следствием и осложнением у людей с врожденными ВП – врожденными пороками сердца, часто возникает при дефекте межпредсердной перегородки – ДМПП);
- заболевание с расстройствами органов дыхания, легочными заболеваниями, нарушениями легочных капилляров (развивается при ХОБЛ, пневмокониозе, тромбоэмболии легочной артерии – ТЭЛА, системном заболевании соединительной ткани).
В зависимости от среднего давления в легочной артерии классификация легочной гипертензии различает заболевание по степени на: легкую, умеренную и тяжелую степень.
Нормативы и фазы представлены в таблице.
| Среднее давление, мм рт. ст. |
Систолическое давление, мм рт. ст. |
|
|---|---|---|
| Норма | 45 | > 60 |
Важно! От степени легочной гипертензии зависят проявления заболевания. Первая степень (легкая форма) характеризуется слабыми симптомами, гипертоническая болезнь второй степени (умеренная легочная гипертензия) имеет более выраженные проявления. При третьей степени признаки наиболее значительные, заболевание представляет большую опасность для жизни.
Хотя значения систолического давления не являются значимыми в определении диагноза первичной и вторичной легочной гипертензии, эти значения могут быть обнаружены в ходе эхокардиографии, и могут значительно помочь диагностировать заболевание.
С точки зрения этиологии, различаются 2 стадии легочной гипертензии:
- первичная легочная гипертензия;
- вторичная легочная гипертензия.
Первичная легочная гипертензия (идиопатическая) развивается без известной причины в основном у более молодых женщин, с поражением малых сосудов (типичные плексиформные поражения), телеангиэктазией (расширение малых сосудов).
Гипертензия этого характера имеет плохой прогноз (обычно до 3 лет до правосторонней сердечной недостаточности).
Симптомы – доминирует одышка с периферическим цианозом, боль в груди, усталость.
Вторичная гипертензия прямо или косвенно связана с другой болезнью.
С точки зрения гемодинамики и патофизиологии (роль в классификации играет патогенез легочной гипертензии) различается:
- прекапиллярная легочная гипертензия;
- гипертензия посткапиллярной формы;
- гиперкинетическая форма гипертензии.
Прекапиллярная форма гипертензии характеризуется нормальным давлением в левом желудочке. Как правило, болезнь происходит:
- при легочных заболеваниях (ХОБЛ, фиброз легких, саркоидоз, пневмокониоз);
- хронической тромбоэмболической болезни (постэмболическая легочная гипертензия);
- при первичном поражении артерии;
- после резекции легких;
- после гиповентиляции.
Причиной посткапиллярной гипертензии является левосторонняя болезнь сердца (левосторонняя сердечная недостаточность, митральный стеноз, гипертрофическая кардиомиопатия), констриктивный перикардит.
Основа гиперкинетической легочной гипертензии – это сердечные заболевания:
- дефекты предсердия;
- дефекты желудочковой перегородки;
- пролапс митрального клапана;
- высокий сердечный выброс (например, гипертиреоз).
В соответствии со сроками развития гипертензии, она делится на 2 формы:
ЛГ классифицируется и в соответствии с МКБ-10, имеет международный код I27.0.
Факторы риска и причины развития ЛГ
Причинные факторы делятся на пассивные (развивается пассивная легочная гипертензия) и активные. Пассивные включают следующие механизмы:
- увеличение давления в левом предсердии;
- сужение сосудов;
- повышение кровотока.
К активным факторам относится гипоксемия, вызывающая спазм артериол.

Вторичная гипертензия чаще всего возникает на основе следующих расстройств:
- заболевания, препятствующие потоку крови по венозной системе легких (ХОБЛ, фиброз легких, саркоидоз, силикоз, асбестоз и др.);
- закупорка артерий сгустками крови (тромбоэмболия);
- долгосрочная перегрузка правой половины сердца большим потоком крови (например, в случае дефекта межпредсердной и межжелудочковой перегородки).
Давление в легком может быть повышено при расстройстве левой половины сердца. Если левый желудочек не способен прокачать достаточно крови, она начинает накапливаться перед левым предсердием в легочных артериях, что увеличит давление. Легочная гипертензия часто возникает при васкулитах, связанных с иммунными заболеваниями кровеносных сосудов.
Относительно педиатрической популяции, у ребенка преимущественно диагностируется высокая легочная гипертензия, сопровождающаяся существенным ускорением кровотока.
Для новорожденных характерна персистирующая легочная гипертензия, основные причины которой – перинатальная асфиксия, гипоксия. Менее частые причины персистирующей легочной гипертензии у новорожденных – досрочное закрытие протока артерий, вследствие чего возникает повышение кровотока.
Относительно частая причина, по которой возникает легочная гипертензия у новорожденных, это диафрагмальная грыжа у младенцев.
Персистирующая легочная гипертензия у малышей может возникнуть в результате неонатального инфицирования патогенными микроорганизмами.
Легочная гипертензия у новорожденных может развиться вследствие применения женщиной во время беременности противовоспалительных лекарств нестероидной группы.
Также персистирующая легочная гипертензия у детей – нередкое следствие полицитемии (расстройства кровотока).
Проявления заболевания, классы ЛГ
Врачи различают несколько типов легочной гипертензии:
- легочная артериальная гипертензия (ЛАГ);
- ЛГ при заболевании клапанов, мышц левого сердца;
- ЛГ при заболеваниях легких;
- хроническая тромбоэмболическая легочная гипертензия.
Основные признаки легочной гипертензии:
- одышка (респираторная недостаточность) – чаще всего встречается и проявляется в основном при напряжении, но также во время или после приема пищи, в более тяжелых случаях одышка проявляется даже в состоянии покоя;
- боль в грудной клетке – некоторые пациенты указывают ее, как незначительное покалывание, другие – тупую или острую боль, которая часто сопровождается сердцебиением (боль в груди присутствует у ⅓ пациентов, но этот симптом может быть признаком других сердечно-сосудистых болезней);
- головокружение – появляется при подъеме с кровати или стула, у некоторых пациентов головокружение возникает только в положении сидя;
- обмороки – если мозг не получает достаточного количества кислорода для полноценной деятельности, человек впадает во временное бессознательное состояние; обморок может произойти при длительном стоянии, когда кровь застаивается в венах;
- хроническая усталость;
- отеки лодыжек и ног – очень распространенный симптом гипертензии, сигнализирующий о сердечной недостаточности;
- сухой кашель;
- синюшный цвет кожи, особенно, на пальцах и губах – это такое состояние, которое сигнализирует о низком содержании кислорода в крови.
Для поздних этапов, продолжительного высокого давления при легочной гипертензии также характерны следующие признаки:
- человек не может выполнять самые обыденные задачи, которые выполняются в нормальном состоянии;
- пациента имеет симптомы болезни даже в состоянии покоя;
- пациент во время усугубления болезни имеет тенденцию находиться в постели.
Диагностика
При диагностике гипертензии врачи пользуются различными методами скрининга. Их цель:
- подтвердить или исключить наличие заболевания;
- определить влияние факторов, способствующих развитию болезни;
- определение, оценка деятельности сердца и легких.

Вначале, лечащий врач составляет историю болезни: спрашивает о признаках заболевания легких, других заболеваниях, принимаемых лекарствах, о болезнях родственников. Затем проводится подробное обследование.
Помощь в диагностике оказывают следующие исследовательские методы:
- электрокардиография (ЭКГ) – оценивает сердечную нагрузку при гипертензии;
- анализ крови – определяет, насколько хорошо кровь окисляется, помогает выявить некоторые факторы, которые могут способствовать развитию заболевания;
- рентгенология, УЗИ – рентгенограмма определяет сердечный темп, пульсовую частоту, на рентгеновском снимке видно состояние легочных артерий;
- легочная сцинтиграфия – показывает снабжение легких кровью;
- компьютерная томография (КТ) – обеспечивает уточнение изображения, полученного кардиологами при рентгенологическом исследовании, ультразвуковой диагностике сердца и легких;
- эхокардиография – один из наиболее важных методов; на УЗИ сердца выявляется наличие, оценивается тяжесть гипертензии;
- спирометрия – оценивает воздушный поток в легких;
- катетеризация сердца – используется для точного измерения артериального давления и кровотока в легких.
Терапевтические методы
Пропедевтика ЛГ на сегодняшний день недостаточно обширная, продолжается выявление причин развития заболевания. На основании определения типа гипертензии (по причинам) основывается группа и дозировка используемых лекарств. Действие препаратов направлено на следующие результаты:
- расширение кровеносных сосудов;
- уменьшение свертываемости крови;
- уменьшение количества жидкости в организме за счет увеличения мочеиспускания;
- улучшение оксигенации крови.
Наиболее эффективный терапевтический метод – долгосрочное вдыхание кислорода (14–15 часов/день).

Сердечная недостаточность, обычно присутствующая при ЛГ, лечится симптоматически. Окончательное решение в определенных ситуациях – трансплантация легких.
При вторичной форме болезни необходимо лечение основного заболевания. Если терапия успешна, гипертензии смягчается.
Резидуальная легочная гипертензия (возникшая при пороках сердца) предполагает использование ингибиторов АПФ в сочетании с другими препаратами.
Использование народных средств терапии
Одновременно с медикаментами можно смягчить симптомы заболевания народными средствами. Иногда они оказывают подобное влияние на состояние здоровья, как и современные лекарства. Народные средства включают:
- экстракт женьшеня;
- экстракт барбариса;
- экстракт листьев гинкго билоба.
При их использовании в качестве монотерапии вряд ли можно вылечить тяжелое заболевание, но природные средства на протяжении веков доказали свою эффективность при условии применения в сбалансированных пропорциях. Поэтому целесообразно использовать их как поддерживающие терапевтические методы при заболевании.
Хирургические терапевтические методы при ЛГ
При неэффективности классической терапии принимается решение о хирургическом лечении легочной гипертонии. Оно включает применение следующих методов:
- легочная эндартерэктомия;
- септостомия предсердия;
- трансплантация легких.
Цель процедуры – удаление организованных сгустков крови из легочной артерии с частью ее стенки.
Эта уникальная и сложная операция – единственный вариант лечения хронической гипертензии в связи с рецидивом легочной эмболии, способный привести к полному излечению пациента. До введения в практику этого метода, большинство пациентов с этой формой заболевания умирали в течение нескольких лет.
Ключевая часть операции проводится в глубокой гипотермии пациента с полной остановкой кровообращения.
Виды трансплантации легких:
Важно! Во время операции пациент подключен к экстракорпоральной циркуляции крови.

Ранние осложнения включают кровотечение, реперфузионный отек, инфекцию, присутствующую в донорском органе (возникает примерно у 80% пациентов), пневмоторакс, сердечную аритмию.
Серьезное позднее осложнение – отторжение трансплантата. Острое отторжение обычно происходит в течение 1 года после операции. Хроническое отторжение проявляется в виде обструктивного бронхита.
Все пациенты после трансплантации имеют иммунодефицит, поэтому они уязвимы для инфекций.
После трансплантации донорского органа с этим органом живут: в течение года – 70–80% пациентов, в течение 5 лет – 50–55%.
Поддерживающее лечение
Диуретики облегчают симптомы перегрузки при сердечной недостаточности. Долгосрочная домашняя кислородная терапия должна продолжаться как минимум 15 часов в день (показания для пациентов с синдромом Эйзенменгера противоречивы, обычно, процедура при этом заболевании не рекомендуется).
После устранения основных острых симптомов легочного заболевания рекомендуется соблюдение здорового образа жизни (соответствующая диета, полноценный отдых), предотвращения воздействия факторов риска, санаторное оздоровление (например, лечение в соляных шахтах).
Как снизить риск осложнений – рекомендации
Необходимое условие успешного лечения – изменение образа жизни и диетических привычек:
- попросите врача подробно объяснить симптомы гипертензии, немедленно свяжитесь с ними при их ухудшении;
- следите за весом тела, немедленно обратитесь к врачу, если он увеличится более чем на 1,5 кг;
- чаще отдыхайте, не перенапрягайтесь;
- не поднимайте грузы весом более 5 кг, в противном случае кровяное давление может увеличиться;
- солите пищу в соответствии с инструкциями врача;
- ежегодно проводите вакцинацию против гриппа;
- не курите;
- не употребляйте алкоголь;
- не принимайте никаких лекарств без одобрения врачом;
- для женщин чрезвычайно опасна беременность – проконсультируйтесь с врачом о соответствующем методе контрацепции.
Профилактика и прогноз заболевания
Прогноз ЛГ без лечения неблагоприятный. Медиан выживания при идиопатической форме заболевания составляет 2,8 года. Медиан выживания при заболевании с системной склеродермией составляет около 12 месяцев. Аналогичный прогноз имеет заболевание, связанное с ВИЧ-инфекцией. Напротив, лучший прогноз, чем при идиопатической форме ЛГ, наблюдается у пациентов с заболеванием, связанным с врожденным пороком сердца.
Профилактика ЛГ связана со своевременной диагностикой и лечением заболеваний, способных привести к развитию гипертензии.
