Верхние дыхательные пути, в первую очередь нос и глотка, являются первым барьером, местом скопления и естественным проводником из окружающей среды в организм ингаляционных аллергенов.
Профессиональные аллергические заболевания верхних дыхательных путей вызываются аллергенами различной природы. Известны аллергические заболевания полости носа вследствие воздействия на организм листьев табака. Аллергическими свойствами при воздействии на слизистую оболочку дыхательных путей обладают волокна хлопчатника, древесная и мучная пыль, пыльца некоторых растений и др.. Однако среди профессиональных аллергенов наиболее существенная роль принадлежит химическим веществам (гаптенам). К ним относятся: урсол, формальдегид, соли тяжелых металлов (хрома, никеля, кобальта), канифоль, замасливатели, синтетические витамины и антибиотики и т. п.
В химических производствах аллергические заболевания верхних дыхательных путей чаще встречаются у аппаратчиков химико-фармацевтических и химических комбинатов, у прессовщиц, фасовщиц, гальваников, химиков-лаборантов, медицинских сестер, маляров, радиомонтажниц и т. п. Процент аллергических заболеваний полости носа, глотки и гортани среди рабочих химических производств в настоящее время составляет 16-28%. В условиях производства на верхние дыхательные пути рабочих действует целый комплекс химических веществ разнообразного спектра действия — раздражающих, прижигающих, токсических, сенсибилизирующих и т. д. Такая полифакторность воздействия вызывает атипизм и полиморфизм клинических аллергических проявлений со стороны полости носа, глотки и гортани. Это проявляется прежде всего в том, что признаки аллергического заболевания верхних дыхательных путей у рабочих химических производств в 72% случаев развиваются на фоне дистрофических изменений слизистой оболочки, вызванных воздействием раздражающих и прижигающих веществ.
Клиническая картина . Первоначальными жалобами рабочих при контакте с химическими аллергенами являются сухость, жжение в области носа и глотки, першение на фоне которых развиваются пароксизмы чиханья и ринореи, часто сопровождающиеся слезотечением. В начальном периоде заболевания эти симптомы могут иметь непостоянный характер, они нередко элиминируют (исчезают) при прекращении контакта с аллергеном. Симптом элиминации является патогномоничным признаком этиологической роли профессионального фактора и чаще всего свидетельствует о начальной стадии аллергического заболевания и обратимости процесса. Этот момент чрезвычайно важен, так как своевременное отстранение больного от контакта с промышленными аллергенами является основным звеном в профилактике профессиональной патологии верхних дыхательных путей.
По мере развития аллергического процесса жалобы на усиливающуюся сухость и жжение приобретают постоянный характер, ринорея сменяется студнеобразными выделениями, появляется заложенность носа, иногда присоединяются приступы периодически возникающего удушья. Чаще всего аллергические заболевания верхних дыхательных путей формируются через 3-5 лет от начала контакта с производственным аллергеном, однако у некоторых лиц жалобы и заболевания аллергического характера могут появиться с первых же дней контакта. Профессиональные аллергические заболевания верхних дыхательных путей нередко сочетаются с аллергическими дерматитами, астмоидным бронхитом, бронхиальной астмой.
Для больных профессиональными аллергическими ринитами не характерно формирование полипов. Однако при давности заболевания 3-5 лет возможно формирование полипозных изменений слизистой оболочки носовых раковин.
Лечение . При лечении профессиональных аллергических заболеваний верхних дыхательных путей используют гипосенсибилизирующую терапию, а также препараты местного противовоспалительного и биостимулирующего действия. Для гипосенсибилизации применяют антигистаминные препараты (димедрол, тавегил, супрастин, хлористый кальций, глюконат кальция и др.), эндоназальные блокады переднего отдела нижних носовых раковин с введением антигистаминных препаратов, новокаина, гидрокортизона. Местное лечение включает применение сосудосуживающих средств, туширование 0,5-1% раствором нитрата серебра, трихлоруксусной кислотой. При выраженных гиперпластических процессах применяют электрокоагуляцию слизистой оболочки нижних носовых раковин. Для биостимуляции слизистой оболочки при субатрофических и атрофических изменениях показаны аппликации с алоэ, 2% желтой ртутной мазью, введение под слизистую оболочку раствора алоэ в боковые валики задней стенки глотки. Для купирования отечных и воспалительных явлений в гортани применяют инсталляции оливкового и персикового масла в сочетании с суспензией гидрокортизона, а в ряде случаев (при выраженных воспалительных изменениях) — с антибиотиками. Широко применяют физиотерапевтические процедуры: уменьшению аллергического отека способствуют электрофорез с антигистаминными средствами, применяемый на верхнечелюстные пазухи или эндоназально; ультразвуковое воздействие, эритемные дозы ультрафиолетовых лучей на воротниковую зону, щелочные ингаляции в сочетании с биостимуляторами, гипосенсибилизирующими средствами.
Обследование работника, имеющего профессиональный контакт с аллергеном, начинают по принципам общей аллергологии: изучение анамнеза заболевания и аллергологического анамнеза, выявления отягощающих факторов и симптома элиминации. Особое значение имеет изучение профессионального маршрута и санитарно-гигиенических условий труда с целью установления возможности и длительности воздействия аллергена в условиях производства.
Для выявления характера патологических изменений в верхних дыхательных путях используют методы неспецифической диагностики, позволяющие объективно диагностировать аллергический процесс по наличию эозинофилии периферической крови, изменению уровня биогенных аминов и нейраминовой кислоты. Установлению локализации аллергического очага способствует проведение рентгенологического исследования придаточных пазух носа, выявляющее, как правило, наличие пристеночного утолщения слизистой оболочки. Подтверждением наличия аллергического заболевания верхних дыхательных путей может являться риноцитологическое исследование слизи, выявляющее эозинофилию слизи полости носа.
Для определения профессиональной принадлежности заболевания используют дифференциально-диагностический комплекс, применяемый только в условиях стационара и включающий наряду с неспецифическими методы специфической аллергодиагностики; внутрикожные и скарификационные пробы с бытовыми, пыльцевыми и бактериальными аллергенами, выявляющие наличие поливалентной сенсибилизации, а также кожные и эндоназальные пробы с химическими аллергенами. Проведение кожного тестирования с промышленным аллергеном необходимо с целью установления минимальной концентрации разрешающей дозы аллергена для проведения эндоназального тестирования. Наиболее надежным методом выявления этиологической роли профессионального фактора в развитии аллергического заболевания верхних дыхательных путей является эндоназальная провокационная проба с промышленным аллергеном. В ответ на введение аллергена развиваются специфические реакции организма, выявляемые путем клинического осмотра и с помощью специальных количественных методов (электротермометрического и риноцитологического) исследований. Проба проводится в условиях стационара аппликационным методом. В качестве растворителя используется дистиллированная вода.
При положительном результате пробы с эндоназальным введением промышленного аллергена реакция на аллерген начинается через 20 мин и, как правило, достигает максимума спустя 1 ч. Клинически, эта реакция проявляется признаками обострения аллергического заболевания: появляются ринорея, чиханье, зуд в носу, слизистая оболочка становится отечной, более бледной или, наоборот, гиперемированной либо цианотичной, носовые ходы суживаются. В некоторых случаях появляется сухой кашель, иногда признаки удушья. После пробы, полость носа промывают изотоническим раствором хлорида натрия, при выраженной положительной реакции полость носа смазывают раствором адреналина 1 : 1000, внутрь назначают антигистаминные препараты.
Действие аллергена на слизистую оболочку вызывает местное повышение температуры от 32,8±0,16°С (до пробы) и до34,4°С (после пробы). Обязательное использование морфофункциональных показателей при эндоназальных пробах позволяет оценить локальный ответ сенсибилизированного к данному веществу организма не только качественно, но и количественно. Цитологическая картина препаратов-отпечатков после эндоназального воздействия характеризуется увеличением в 2-4 раза по сравнению с исходным уровнем числа тестовых клеток аллергического процесса — эозинофилов, секретирующего эпителия, макрофагов с метахроматичеекой субстанцией в цитоплазме. Одновременно изменяется и морфофункциональное состояние клеток — появляются признаки гиперсекреции и функциональной активности. Использование цитологической оценки препаратов-отпечатков основано на том, что риноцитограмма является отражением морфологических процессов, происходящих в ткани при развитии в ней аллергических изменений от воздействия химического вещества.
Для определения распространенности и тяжести процесса в комплекс обследования включается определение функции внешнего дыхания, которые проводятся в динамике — до и после эндоназальной пробы с химическим аллергеном. При профессиональных аллергических заболеваниях верхних дыхательных путей, как правило, отмечается снижение бронхиального сопротивления, т. е. показателей, свидетельствующих о нарушении бронхиальной проходимости.
Экспертизу трудоспособности при аллергических профессиональных заболеваниях верхних дыхательных путей проводят в зависимости от распространенности и тяжести заболевания, характера профессиональной деятельности (постоянный или кратковременный контакт с аллергеном в течение рабочего дня), наличия сочетанных заболеваний.
Клинически стертые формы аллергических заболеваний полости носа, глотки или гортани при отсутствии общих аллергических реакций в динамике эндоназального тестирования позволяют считать больных трудоспособными в своей профессии при динамическом наблюдении за состоянием здоровья и при условии десенсибилизирующей терапии 1 раз в год. Десенсибилизирующая терапия включает лечение антигистаминными препаратами: димедрол, супрастин, тавегил и т. д. в течение 2 нед, гипосенсибилизирующие и щелочные ингаляции, по показаниям — местная терапия: эндоназальные блокады и эндоназальный электрофорез с антигистаминными препаратами, спленином, эритемные дозы ультрафиолетовых лучей на воротниковую зону.
При наличии начальных проявлений профессионального аллергического ринита с целью закрепления результатов лечения рекомендуется перевод на работу, исключающую воздействие химических факторов. В ряде случаев таким больным рекомендуется переквалификация.
В выраженных случаях заболевания при распространении аллергического процесса на придаточные пазухи носа, глотку или гортань, наличии полипозных изменений в полости носа необходим перевод заболевших на работу вне воздействия сенсибилизирующих и раздражающих факторов. Если в результате рационального трудоустройства больной вынужден выполнять работу более низкой квалификации, то его направляют на ВТЭК для определения процента утраты трудоспособности или группы инвалидности. Таким больным показаны динамическое наблюдение и гипосенсибилизирующая терапия 2 раза в год.

Аллергия дыхательных путей чаще обостряется у людей, живущих в крупных промышленных городах, мегаполисах. Первые симптомы появляются еще в детском возрасте, но могут обостриться и у взрослых, особенно после перенесенного ранее респираторного заболевания. Поскольку дыхательная аллергия имеет сходную симптоматику с бронхитом и ринитом, необходима своевременная диагностика, лечение.
Причины, вызывающие аллергию
Микроскопические аллергены, преобладающие в воздухе, называются аэроаллергенами. Они проникают на слизистую дыхательных путей, вызывая острую реакцию иммунной системы (вырабатываются антигены). Потенциальные возбудители аллергической реакции:
- споры плесени;
- бытовая химия;
- споры грибов;
- сезонное цветение растений;
- постельные клещи;
- косметические средства (дезодоранты, парфюмированная вода);
- строительные материалы;
- ароматические средства;
- шерсть животных.

Респираторная аллергия – это распространенное заболевание, свойственное порядка 40% населению земного шара любого возраста. Среди возможных аллергических заболеваний врачи выделяют:
- альвеолит;
- ринит;
- ларингит;
- бронхиальная астма;
- фарингит;
- трахеит;
- бронхит.
Симптомы респираторной аллергии прогрессируют под воздействием таких провоцирующих факторов:
- болезни пищеварительного тракта (дисбактериоз);
- погрешности питания;
- аутоиммунные болезни;
- гельминтоз;
- ослабленный иммунитет;
- перенесенный стресс;
- длительный прием медикаментов;
- экологический фактор;
- холодный воздух;
- плохая наследственность.
Признаки и симптомы

Респираторная аллергия развивается от нескольких минут до нескольких часов (дней) после взаимодействия с аллергеном. Первым делом пациент обращает внимание на сухость слизистой во рту, жжение и зуд в носу, першение горла. Если игнорировать начальные симптомы, клиническая картина под воздействием аллергена только усугубляется. Появляются жалобы на:
- частое чихание;
- заложенность носа;
- слизистые выделения из носовых ходов;
- покраснение глаз;
- конъюнктивит;
- слезоточивость;
- сдавленное ощущение в груди;
- отечность гортани, век;
- раздражение слизистой во рту;
- скопление слизи в уголках глаз.

Симптомы дыхательной аллергии распространяются на другие органы, системы, заметно снижают качество жизни. Это:
- кожная сыпь, крапивница;
- приступы мигрени;
- нервозность, раздражительность;
- нарушение сна, бессонница;
- снижение концентрации внимания;
- слабость, спад работоспособности.
Если лечение аллергии дыхательных путей не начать своевременно, развиваются симптомы бронхиальной астмы, которые можно временно купировать, но не устранить окончательно. В их числе:
- ощущение постороннего предмета в груди;
- одышка без физической нагрузки;
- свистящее дыхание, хрипы;
- непродуктивный кашель;
- нарушенное, сбивчивое дыхание.
Судить о респираторной аллергии у детей и взрослых возможно уже по 2-3 симптомам из указанного списка. При самолечении патологический процесс запускается, поэтому лучше озвучить жалобы аллергологу, иммунологу, отоларингологу или хотя бы записаться на прием к участковому терапевту.
Методы диагностики

Аллергические болезни дыхательных путей важно правильно и своевременно дифференцировать. Сходство симптомов осложняет постановку окончательного диагноза, отдаляет лечение. Комплексное лечение начинается со сбора данных анамнеза. Помимо изучения жалоб пациента врач прослушивает легкие стетоскопом. При бронхиальной астме определяется характерный свист, которого нет в случае аллергии верхних дыхательных путей. Для выбора схемы лечения задействуются другие методы диагностики:
- Пикфлоуметрия. Определяется продуктивность вдоха.
- Спирометрия. Выявляется степень обструкции бронхов.
В числе дополнительных диагностических мероприятий:
- Общие анализы крови, мочи. Определяется скрытый воспалительный процесс, его стадия.
- Рентгенография. Устанавливается степень поражения легочных тканей при бронхиальной астме, обструктивных процессах.
- Биохимический анализ. Определяется концентрация эозинофилов в крови, как результат аллергической реакции.
- Исследование крови на выявление иммуноглобулинов класса Е. Подтверждается наличие аллергической реакции.
- Анализ мокроты. Исключается присутствие бактериальной флоры, инфекционного процесса в биоматериале.
- Бронхоскопия. Оценивается структура легких и бронхов, эти органы визуализируются на экран монитора.
- ЭКГ (по медицинским показаниям).
Чтобы определить главный аллерген, проводятся такие лабораторные исследования:
- Кожные пробы (прик-тесты, скарификационные тесты). Это принудительный контакт с потенциальным аллергеном, чтобы пронаблюдать за индивидуальной реакцией кожного покрова.
- Провокационные тесты. В этом случае потенциальный аллерген наносится не на кожный покров, а на слизистую оболочку для дальнейшего наблюдения за таковой (возможны отек, гиперемия, зуд).
Чтобы решить вопрос, как отличить респираторную аллергию от пищевой, вовсе необязательно сдавать анализы. Исключите из суточного рациона потенциальные аллергены, пронаблюдайте за реакцией организма. Если лечебная диета не улучшает состояние пациента, причина кроется в аллергии верхних дыхательных путей.
Эффективные способы лечения
Только после полного обследования определяется респираторная аллергия у детей. Симптомы и лечение тесно взаимосвязаны, комплексная терапия начинается с прекращения контакта с аллергеном, включает прием медикаментов для купирования неприятной симптоматики. Общие рекомендации специалиста:
- лечебная диета без пищевых аллергенов в повседневном меню;
- дыхательная гимнастика при аллергии для улучшения доступа кислорода к легким;
- витаминотерапия для укрепления местного иммунитета;
- специфическая иммунотерапия (плазмафорез, десенсибилизация и т. д.).

Медикаментозные препараты
Прием лекарств эффективен, если прекращен контакт с аллергеном. Задача медикаментозной терапии – купировать неприятные симптомы, ускорить выздоровление, исключить течение хронической аллергии. Надежные медикаменты и принцип их действия в организме:
- Антигистаминные средства. Снимают отек гортани, устраняют першение и раздражение в горле, прекращают кашлевой рефлекс, аллергический ринит. Выбирайте препараты третьего поколения, у которых меньше побочных эффектов и противопоказаний, но дольше лечебное действие. Это Цетрин, Зодак, Телфаст.
- Кортикостероиды. Это сильнодействующие гормональные препараты, которые помогают при осложненных формах аллергии. Имеют разные формы выпуска, действуют быстро, длительно. Кратковременными курсами назначаются Дексаметазон, Преднизолон, Флостерон, Бетаметазон, Азмакорт, Пульмикорт.
- Сосудосуживающие средства. Эффективны при аллергическом рините, устраняют заложенность носа и выделения из носовых ходов. Это назальные кортикостероиды Беконазе, Насобек, Альдецин. Спрей Назаваль, формируя защитную пленку, дополнительно защищает слизистую от негативного воздействия аллергенов.
- Поливитаминные комплексы. Укрепляют иммунитет при прохождении полного курса. В числе эффективных препаратов – Дуовит, Алфавит и т.д.
Дыхательная гимнастика
Дыхательные упражнения при аллергии помогают увеличить количество кислорода при вдохе с его дальнейшим проникновением в кровь и распространением к органам дыхания. Это хорошая профилактика бронхиальной астмы, надежный метод купировать рецидив хронического заболевания. Выполняя несложные движения носом и ртом, также можно укрепить иммунитет, повысить выносливость организма:
- Лежа на кровати, сделайте глубокий вдох. На выдохе согните ноги в коленях и подтяните их к груди.
- Стоя, удерживайте руки на поясе. Вдувайте и надувайте живот. Вдох делайте через нос, выдыхайте ртом.
- Закрывайте одну ноздрю, глубоко вдыхайте и выдыхайте. Аналогичные манипуляции проводите со второй ноздрей.
- Выполните несколько коротких вдохов через нос. Затем – выдох через рот при сомкнутых челюстях.
- Сделайте глубокий вдох носом, после – протяжный выдох ртом. Затем глухо прокашляйтесь.

Народные средства
На начальной стадии аллергической реакции пейте ромашковый, липовый или мятный отвар, готовьте водные настои эвкалипта, душицы, календулы. Залейте 1 столовую ложку сырья 1 стаканом кипятка, настаивайте и процедите. Принимайте внутрь вместо чая (можно добавлять в чашку 1 чайную ложку меда), положительная динамика происходит после первого приема. Это больше профилактическое средство, для лечения используйте другие народные рецепты:
- Сварите картофель в мундире, слегка охладите, разрежьте пополам. Приложите на крылья носа и не убирайте до полного остывания компресса. Дыхание улучшается уже после первой процедуры.
- Отожмите чесночный сок. Соедините в равных пропорциях с оливковым маслом. 2 раза в сутки закапывайте нос по 2-3 капли в каждую ноздрю. Курс лечения – 5-7 дней. Чтобы не пожечь слизистую носа, увеличьте порцию оливкового масла.
- Измельчите 250 г листьев алоэ, залейте 500 мл вина Кагор, добавьте 350 г меда. Перемешайте, перелейте в стеклянную банку, настаивайте в темном месте 9 дней. После процедите, принимайте по 1 чайной ложке натощак трижды за сутки.
- В равных пропорциях смешайте высушенные листья росянки, фиалки, бузины и подорожника. 4 столовых ложки готового сбора залейте 200 мл кипятка, томите на огне 3-5 минут. После настаивайте, процедите. Разделите дозу на 3 части, выпейте натощак в течение дня за 3 приема.
- Промойте и просушите 400 г имбиря, измельчите на терке. Залейте 500 мл спирта, настаивайте в темном месте на протяжении 2-3 недель. Периодически помешивайте. Когда имбирь станет желтым, процедите спиртовой настой. Принимайте внутрь по 1 чайной ложке 2 раза за сутки утром и вечером.
Народные средства используйте в одиночку на начальной стадии заболевания. В запущенных случаях альтернативные рецепты здоровья дополняйте приемом медикаментов. Обязательное условие – при выборе народного средства исключите непереносимость организмом отдельных растительных компонентов.

Профилактика и советы
Чтобы снизить риск развития аллергической реакции дыхательных путей, исключите контакт с возможными аллергенами и регулярно придерживайтесь таких профилактических рекомендаций:
- выполняйте влажную уборку в доме, проветривайте помещение;
- защитите глаза от воздействия солнца, носите солнцезащитные очки;
- откажитесь от вредных привычек, избегайте мест скопления курильщиков;
- не используйте аромасредства, от которых слезятся глаза, хочется чихать;
- контролируйте уровень влажности в помещении, исключите сырость;
- придерживайтесь лечебной диеты;
- полноценно отдыхайте, гуляйте на свежем воздухе, занимайтесь спортом;
- соблюдайте правила личной гигиены;
- исключите самовольный прием медицинских препаратов.
Если человек – аллергик, профилактические мероприятия помогут быстро купировать острый приступ, продлить ремиссию. Рекомендации специалистов:
Если развивается аллергия дыхательных путей, симптомы и лечение зависят от зоны и стадии поражения органов дыхания, этиологии патологического процесса, состояния иммунитета. Лучше не заниматься самолечением, иначе болезнь может стать хронической – неизлечимой.
Аллергия дыхательных путей симптомы
Аллергия дыхательных путей симптомы
Аллергия дыхательных путей является очень опасной для организма. Больного мучает постоянный кашель, сильный насморк, одышка, болят уши, горло, – многим знакомы эти симптомы. Но одинаковы ли причины этих заболеваний у взрослых и детей? Большинство аллергий проявляется воспалением верхних дыхательных путей, уха, а также кашлем, непроходимостью носа, чиханием, синуситами.
Симптомы и лечение аллергии верхних дыхательных путей

Аллергия вызывает чрезмерную реакцию иммунной системы.
Симптомы аллергии – это ощущение сухости, комка в горле, боль. Аллергия верхних дыхательных путей четко ассоциируется с аллергическим сезонным ринитом. Однако, в состав верхних дыхательных путей, кроме носа, также входит горло вместе со слизистыми оболочками и лимфатической тканью.
Типичные симптомы аллергии верхних дыхательных путей:
- повышенная склонность к вирусным и бактериальным инфекциям;
- боль и чувство препятствия в горле;
- покраснение и разрыхление слизистой оболочки горла и миндалин.
Повторяющиеся аллергические воспаления, в основном, проходят бессимптомно. В то время, как ангина требует лечения антибиотиками. Следует знать, что классическая ангины у детей встречается редко, чаще имеет место аллергия. Случается, что в течение года аллергическая реакция появляется каждые две-три недели. Только детальная диагностика и устранения из окружения аллергена, в том числе вредных продуктов из рациона или десенсибилизация приносит конец рецидивам воспаления горла и миндалин. Лечение аллергии верхних дыхательных путей заключается также в полоскании и увлажнении горла.
Бактериальная и вирусная аллергия
Бактериальные инфекции, как правило, являются результатом ослабления иммунитета. Также аллергия, особенно, если ее не лечить или лечить неправильно, может способствовать более частому появлению инфекций. Долго игнорируемые аллергические реакции: воспаление слизистой оболочки носа или бронхит – ухудшают работу иммунной системы.
Вирусные инфекции не требуют лечения антибиотиками. Болезнь начинается внезапного общего ослабления, боли в мышцах, голове, горле. Выделения из носа имеют серозный характер, а не гнойный. Частые вирусные инфекции возникают иногда из-за аллергии дыхательных путей.
Частые симптомы со стороны дыхательных путей, а также могут быть признаком инфицирования глистами. Особенно, если пациент не соблюдает правил гигиены.
Аллергия дыхательных путей симптомы
Симптомы аллергии в том либо ином проявлении знакомы почти каждому взрослому и ребенку, основными признаками считаются реакции в виде высыпаний, слезоточивости, кашля, чихания. Многие люди сталкиваются с последствиями воздействия аллергенов каждый сезон, другие – несколько раз в жизни. Хотя обычная крапивница не представляет серьезной угрозы, каждый человек должен знать о более серьезных проявлениях аллергических симптомов и борьбе с ними.
Что такое аллергия
Как проявляется аллергия
Признаки аллергии, захватывающие верхние дыхательные пути, у взрослых и детей включают широкий диапазон симптомов. При вдыхании пыльцы, контакте с шерстью животных, укусах насекомых начинаются симптомы респираторных заболеваний: сильный кашель, неостановимый насморк вплоть до появления отека носоглотки. Приступы астмы у взрослых и детей, страдающих сезонной аллергией, протекают более тяжело и чаще повторяются. Отеки дыхательных путей особенно опасны. Иногда поднимается температура. Без приема антигистаминных лекарств ситуация может закончиться отеком Квинке.

У пациентов с аллергическим конъюнктивитом развивается покраснение слизистых оболочек глаза, сопровождаемое сильным зудом. Нередко это реакция на воздействие бытовых раздражителей – некачественной краски, чистящих средств, косметики. Наблюдаются появления отека века, глаза слезятся. Нередко симптоматика респираторной аллергии сопровождается конъюнктивитами. При сильных отеках рекомендованы не только капли для глаз, но и десенсибилизирующие медицинские препараты.
Подобная симптоматика может сопровождать поражение дыхательных путей, либо проявляться отдельно. Аллергические дерматиты – это кожные высыпания в виде пузырьков, в народе называемых крапивницей. Реакция возникает на определенные пищевые продукты, медикаменты, встречаются случаи аллергии на солнечные лучи. При кожных проявлениях стоит быть крайне осторожными, потому что невинная крапивница способна закончиться страшным заболеванием – синдромом Стивена-Джонсона. В интернете есть фото больных: это состояние похоже на ожоги третьей степени.
Любая аллергия такого типа начинается с покраснения кожных покровов, появляется сыпь. Средства против заболевания снимают симптоматику в течение нескольких часов, но больному необходимо запомнить, после чего возникли неприятные проявления. Хотя заболевание сопровождается кожным зудом, расчесывать наполненные жидкостью пузыри ни в коем случае нельзя, это приведет к ухудшению состояния.
Многие люди страдают от непереносимости тех или иных продуктов питания. Самыми провоцирующими считаются клубника, шоколад, цитрусовые, яйца, морепродукты. Желудочно-кишечная симптоматика варьируется от диареи, рвоты, повышенного газообразования до анафилактического шока, чреватого летальным исходом. Еще одним нередким проявлением пищевой аллергии является непереносимость глютена, который содержится в злаках, лактозы – в молоке. Люди с такими особенностями организма должны придерживаться специальной диеты.

Один из самых опасных для жизни видов аллергических реакций называется анафилактическим шоком. Он относится к мгновенным, развивается в течение получаса после попадания аллергена в организм, связан с продуктами питания, лекарствами. Особенно опасны уколы антибиотиков, поэтому перед введением медикаментов назначаются пробы. Анафилактический шок характеризуется сильным отеком дыхательных путей, помутнением сознания, гипертермией. На фоне этого вида аллергии возникают инфаркты, судороги, удушье. Больному требуется немедленная госпитализация.
Симптомы внутренней аллергии
- дерматиты – от покраснения до образования буллезной сыпи;
- отеки слизистых оболочек – гортани, носа;
- покраснение глаз;
- приступы астмы;
- аллергический насморк, кашель, чихание.
Первые признаки
Для предотвращения тяжелых форм заболевания, необходимо быстро определять первые симптомы. Поскольку реакции могут развиваться очень быстро, людям, склонным к этой болезни рекомендовано всегда носить с собой антигистаминные средства, способные быстро снять симптоматику. Но риску подвержен любой, поэтому необходимо запомнить основные аллергопризнаки.
- Гиперемия кожных покровов, зуд.
- Ощущение инородного тела в горле – так проявляется отек гортани.
- Высыпания на коже – от небольших до крупных пузырей, наполненных жидкостью.
- Чихание, кашель, одышка, насморк – респираторные симптомы аллергии.
- Слабость, головокружение, угнетенное состояние, могут возникать обмороки, тошнота и рвота.
- Повышение температуры тела. При любом из признаков назначаются антигистаминные препараты.
Диагностика

Первая помощь
- Немедленное обнаружение и устранение контакта с аллергеном.
- При наличии дерматита раздражение и расчесывание можно приостановить, приложив холодную ткань на кожу.
- Купировать болезнь поможет применение антигистаминных препаратов – Цетрина, Димедрола.
- При остром рините закапывают в нос сосудосуживающие средства.
- Больной должен лечь на спину, если чувствует слабость, предобморочное состояние. Желательно переместить пациента в кондиционируемое помещение.
- Для купирования приступа бронхиальной астмы надо сесть, прижавшись грудью к твердому предмету, глубоко дышать.
- Введите больному гормональное средство, такое как Преднизолон по инструкции. Помните: это крайняя мера, без назначения врача применять которую можно только при прямой угрозе жизни человека. Эффективное лечение выбирает доктор.
Аллергия дыхательных путей симптомы
Воспользуйтесь поиском по сайту:

Общая характеристика заболевания
Аллергия представляет собой гиперреакцию организма на воздействие определенных внешних факторов и раздражителей, которые воспринимаются им как потенциально опасные.
Иммунитет наделен замечательной памятью, поэтому, если произошел первый контакт организма с чужеродным веществом, и был запушен механизм выработки антител для нейтрализации антигенов, то этот процесс (аллергия) будет повторяться при каждой новой встрече с данным антигеном (аллергеном).
Причины аллергии
Потенциально стать причиной развития аллергии может практически любое вещество, а также определенные физические факторы, такие, например, как низкая температура воздуха или воздействие солнечных лучей.
Раздражители, провоцирующие аллергию, в зависимости от происхождения делятся на несколько групп:
- пищевые;
- пыльцевые;
- бытовые;
- лекарственные;
- эпидермальные (аллергия на наружные компоненты животных: шерсть, перхоть, когти, перья и т. д.);
- грибковые и бактериальные;
- химические;
- другие аллергены.
Все вышеперечисленные вещества становятся аллергенами лишь в том случае, если в иммунной системе наблюдается сбой, в противном случае – они не вызывают аллергию.
Существует несколько основных факторов риска возникновения аллергии:
- Генетическая предрасположенность. Оценки исследователей свидетельствуют о том, что, если гиперреакция наблюдается у одного из родителей, то аллергия у ребенка будет присутствовать с 30%-ой вероятностью. Эти данные удваиваются, если аллергией страдают оба родителя.
- Курение. Для людей, предрасположенных к аллергии, табачный дым является активатором запуска гиперреакций, причем страдают от этого не только курильщики, но и люди, вдыхающие этот дым.
- Проблемы с верхними дыхательными путями. Разнообразные инфекции дыхательных путей и простудные заболевания являются провоцирующими аллергию факторами, что объясняется тем, что вирусы, повреждая слизистую оболочку, облегчают проникновение в организм аллергенов.
Симптомы аллергии
Данное заболевание может протекать в нескольких формах:
– аллергия дыхательных путей: характерны признаки простудных заболеваний: прозрачные выделения из носа, многократное и частое чихание, однако проявляются они значительно дольше;
– респираторная аллергия: проявляется в виде аллергического ринита и бронхиальной астмы;
– конъюнктивит: симптомы аллергии в данном случае выражены слезоточивостью и жжением в глазах;
– энтеропатия: в таком виде проявляются симптомы аллергии на лекарственные препараты и пищевые продукты: рвота, диарея, тошнота, кишечные колики, запор, отек языка и губ;
– анафилактический шок: данная форма аллергии является самой опасной и может проявиться в промежутке от нескольких секунд до нескольких часов (обычно пяти) с момента попадания аллергена в организм. Причиной анафилактического шока может быть аллергия на лекарственные препараты или укусы животных, которая выражается следующим образом: потеря сознания, судороги, резкая отдышка, рвота, сыпь по телу, неконтролируемые мочеиспускание и дефекация. При проявлении подобных симптомов аллергии следует незамедлительно вызвать скорую помощь.
Проявление аллергия на коже
Данный вид аллергии свидетельствует о том, что на слизистую или в кровь попал аллерген и проявляется в виде покраснений и зуда. Аллергия на коже ярче всего проявляется на тех участках, к которым либо плотно прилегает одежда, либо находится большое количество кожных складок.
Аллергия на коже может быть последствием пищевой аллергии, как реакция организма на разнообразные продукты питания, из которых наиболее потенциально опасными являются мед, цельное молоко, орехи, цитрусовые.
Не только пищевая аллергия, но и другие виды данного заболевания могут вызвать проявления на коже, так, например, пыльца, шерсть животных, пыль, бытовая химия, лекарственные препараты и некоторые виды тканей также могут стать аллергенами.
Аллергия на коже от обычных высыпаний отличается тем, что без устранения аллергена высыпания не поддаются лечебному воздействию.

Аллергия у ребенка
Признаки аллергии у ребенка схожи с симптомами аллергии у взрослых:
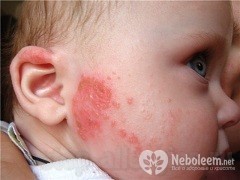
2. сыпь на теле, ягодицах, щечках;
3. шелушение и раздражение кожи щек (диатез);
4. чрезмерное потоотделение даже в случаях легкого перегрева;
5. постоянные опрелости;
7. шелушение на волосистой части бровей и головы;
8. разнообразные проявления нарушения пищеварения;
9. отек Квинке (внезапный отек слизистых оболочек, кожи, подкожной клетчатки);
10. свистящее дыхание.
Выявить аллергены у ребенка можно несколькими способами:
- Внимательное наблюдение родителей за тем, когда и при каких условиях симптомы аллергии у ребенка усиливаются; в частности, рекомендуется вести пищевой дневник и делать в нем записи, относительно реакции организма ребенка на различные продукты питания;
- Специфические тесты, в частности, анализ крови на иммуноглобулин Е;
- Скарификационные пробы, которые позволяют выявить вещество, вызывающее аллергию у ребенка, начиная с пятилетнего возраста: на кожу предплечья наносится минимальное количество аллергена, и наблюдается реакция организма на него.
Проявление аллергии у ребенка следует отличать от псевдоаллергических реакций, которые чаще всего свидетельствуют о нарушениях в состоянии пищеварительного тракта.
Лечение аллергии
Полноценное устранение и лечение аллергии должно включать в себя общее оздоровление организма и укрепление иммунитета, также эффективное лечение аллергии подразумевает избегание контакта с аллергенами.
К лекарствам, которые традиционная медицина рекомендует для лечения аллергии, относятся следующие:
– стероидные препараты наружного применения;
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Человеческие кости крепче бетона в четыре раза.
Стоматологи появились относительно недавно. Еще в 19 веке вырывать больные зубы входило в обязанности обычного парикмахера.
Во время чихания наш организм полностью прекращает работать. Даже сердце останавливается.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
В четырех дольках темного шоколада содержится порядка двухсот калорий. Так что если не хотите поправиться, лучше не есть больше двух долек в сутки.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
Средняя продолжительность жизни левшей меньше, чем правшей.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Санкт-Петербург без аллергии». В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!